- Типы злокачественности
- Причины развития
- Проявления и симптомы
- Диагностика
- Возможности лечения
- Факторы прогноза
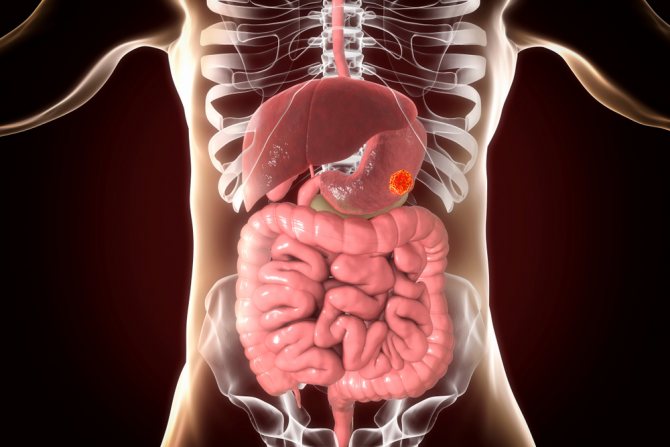
Отдаленные метастазы появляются поздно в большинстве случаев. В отличие от других опухолей мягких тканей, общими метастатическими участками ГИСО становятся печень и брюшина. Средний возраст при постановке диагноза — от 50 до 60 лет.
Классификация
Классификация на основе гистологической оценки клеточного состава опухоли свойственной неклассифицированным саркомам мягких тканей (эпителиоидные, веретеноклеточные и т.д.) сейчас неактуальна.
Вместо гистологической оценки ГИСО используется показатель митотического индекса.
Гастроинтестинальные стромальные опухоли принято делить в соответствии уровнем агрессивности на три подтипа:
- доброкачественные/индолентные;
- неопределенного злокачественного потенциала;
- злокачественные.
Отнесение конкретной опухоли к тому или иному подтипу выполняется путем комплексной оценки четырех показателей.
- Размер опухоли. Большие опухоли более склонны вести себя агрессивно, чем маленькие опухоли. Небольшая ГИСО с размером менее 2 см, может не вызвать проблем в будущем.
- Митотический индекс. Митотический счет — это количество активно делящихся клеток, видимых под микроскопом в заданной области опухоли. Оно говорит врачам о скорости размножения раковых клеток и служит показателем агрессивности опухоли. Низким считается индекс ≤ 5/50, что соответствует 5 видимым делениям в поле 5 мм².
- Место расположения. Опухоли в тонкой кишке и прямой кишке более агрессивны, чем опухоли в желудке.
- Разрыв опухоли. Если поверхность опухоли была повреждена во время операции по ее удалению или если опухоль не была интактной во время операции, существует вероятность того, что опухолевые клетки могли проникнуть в брюшную полость. Иногда это само по себе определяет опухоль как высокий риск.
Наши услуги
Администрация АО «ЦЭЛТ» регулярно обновляет размещенный на сайте клиники прейскурант. Однако во избежание возможных недоразумений, просим вас уточнять стоимость услуг по телефону: +7
| Название услуги | Цена в рублях |
| Прием врача хирургического профиля (первичный, для комплексных программ) | 2 700 |
| Рентгеноскопия и рентгенография желудка | 4 800 |
| Гастроскопия (видеоэзофагогастродуоденоскопия) | 6 000 |
Все услуги
Запишитесь на прием через заявку или по телефону +7 +7 Мы работаем каждый день:
- Понедельник—пятница: 8.00—20.00
- Суббота: 8.00—18.00
- Воскресенье: выходной
Ближайшие к клинике станции метро и МЦК:
- Шоссе энтузиастов или Перово
- Партизанская
- Шоссе энтузиастов
Причины возникновения и факторы риска
Ученые обнаружили, что клетки могут расти неконтролируемым образом в результате нарушения в их ДНК. В ГИСО специфическая мутация заставляет клеточный фермент, известный как KIT, постоянно включаться.
KIT — это фермент (из группы внутриклеточных тирозинкиназ), ответственный за передачу сигналов роста и выживания внутри клетки. Если он включен, клетка растет или размножается. Выключение этого фермента переводит клетку в состояние покоя. Гиперактивный, неконтролируемый мутантный фермент KIT запускает быстрый рост и бесконечное размножение опухолевых клеток ГИСО.
Понимание этого процесса, уже помогло определить новые методы лечения этой неоплазии.
Факторы риска для ГИСО
Нейрофиброматоз
Наиболее существенным фактором риска для ГИСО становится наличие нейрофиброматоза. Он почти всегда связан с развитием таких новообразований.
Семейный анамнез
Есть редкие случаи появления наследственных ГИСО. Наследственные опухоли характеризуются унаследованными мутациями зародышевой линии в KIT или PDGFRA и дополнительными синдромами, такими как:
- кожная гиперпигментация;
- синдром раздраженного кишечника;
- дисфагия;
- дивертикулез кишечника.
95% ГИСО — KIT-положительные. Но 5% не демонстрируют определяемой экспрессии KIT. В части этих KIT-негативных ГИСО мутации происходят в гене PDGFRA, а не в KIT. Было показано, что иммуноокрашивание с помощью PDGFRA помогает различать KIT-негативные ГИСО и другие желудочно-кишечные поражения мезенхимы.
Мутации BRAF и протеинкиназа Сθ (PKCtheta) также были зарегистрированы в небольшом количестве ГИСО без KIT/PDGFRA. Первоначальные исследования показывают, что ГИСО с мутацией BRAF имеют склонность к тонкой кишке и не связаны с высоким риском злокачественности.
Эпидемиология
ГИСО являются редкими опухолями. Средний показатель заболеваемости в мире составляет 1,0–1,5 случая на 100 тысяч человек в год. Заболеваемость в России не известна [9]. 1,4. Кодирование по МКБ-10. Анатомические области и отделы. С15 Злокачественное новообразование пищевода. С16 Злокачественное новообразование желудка.
С17,0 Злокачественное новообразование двенадцатиперстной кишки. С17,2 Злокачественное новообразование тощей кишки. С17,3 Злокачественное новообразование подвздошной кишки. С18 Злокачественное новообразование ободочной кишки. С19 Злокачественное новообразование ректосигмоидного соединения ободочной кишки.
ГИСО встречается в 10—20 случаях на миллион человек. Оценочная выявляемость ГИСО в США составляет приблизительно 5000 случаев ежегодно.[2]:1063 Это делает ГИСО наиболее распространённой саркомой среди более чем 70 злокачественных опухолей, происходящих из соединительной ткани.
Большинство ГИСО развиваются в возрасте 50—70 лет. Во всех возрастах заболеваемость ГИСО одинакова у мужчин и женщин.[11]:1122
ГИСО у взрослых до 40 лет встречаются редко. Детские ГИСО, предположительно, имеют биологические особенности.[12] В отличие от ГИСО у взрослых, детские ГИСО преобладают у девочек и молодых женщин. Онкогенные мутации в KIT и PDGFRA не выявляются.[13] Лечение детских ГИСО отличается от терапии ГИСО у взрослых.
Наследственность
Большинство ГИСО являются спорадическими. Менее чем 5 % развиваются в рамках наследственных семейных или идиопатических мультиопухолевых синдромов. В их числе, по убыванию частоты встречаемости, нейрофиброматоз I типа, триада Карни (ГИСО, хондрома и экстраадренальная параганглиома), эмбриональоные мутации в c-Kit/PDGFRA и диада Карни-Стратакиса.[15]
Симптомы
До 75% ГИСО обнаруживаются, когда они меньше 4 см в диаметре и либо бессимптомны, либо связаны с неспецифическими симптомами. Их часто диагностируют случайно во время рентгенологических исследований или эндоскопических или хирургических процедур, выполняемых для исследования заболевания желудочно-кишечного тракта или для лечения неотложных состояний. В Японии массовый скрининг на аденокарциному желудка с помощью верхней эндоскопии привел к увеличению случайных выявлений бессимптомных ГИСО.
В популяционном исследовании средний размер опухолей ГИСО, которые были обнаружены как случайные находки, составлял 2,7 см, по сравнению с 8,9 см для тех, которые были обнаружены на основании симптомов.
Верхнее кровотечение из желудочно-кишечного тракта — наиболее распространенное клиническое проявление ГИСО. Оно отмечается у 40-65% пациентов. Пациенты, которые испытали значительную потерю крови, могут сообщать о недомогании, усталости или одышке при физической нагрузке.
Обструкция может возникать в результате внутрипросветного роста эндофитной опухоли или из-за компрессии просвета из-за экзофитного поражения. Обструктивные симптомы могут быть органоспецифическими (например, затруднение глотания при опухоли пищевода, запор при ректальной опухоли, механическая желтуха при опухоли двенадцатиперстной кишки).
Другие симптомы:
- боль в животе;
- анорексия;
- тошнота;
- рвота;
- потеря веса;
- давление в эпигастрии;
- быстрая насыщаемость.
Диагностические мероприятия
Заподозрить наличие злокачественного новообразования можно по характерной для этой патологии клинической симптоматики. Чтобы подтвердить диагноз необходимо провести фиброгасродуоденоскопию, магнитно-резонансную и компьютерную томографию, которые помогут выявить опухоль. Также показано при gist-исследование с предварительной биопсией выявления наличия в образце атипичных клеток. Еще необходимо сдать общий и биохимический анализ крови. Важно провести исследования на маркер СД 117, который является показателем стромального рака желудка. Показательным является ПЭТ-КТ для определения масштабов поражения и наличия метастаз.
Лечение
Таргетная терапия
Хотя хирургическая резекция является предпочтительным методом лечения желудочно-кишечных стромальных опухолей (ГИСО) и предлагает единственный шанс на полное выздоровление, главную роль в лечении играют сейчас ингибиторы тирозинкиназы(TKI). И наиболее распространенными препаратами этой группы стали — Гливек® (Gleevec®) и Сутент® (Sutent®). Иматиниб и сунитиниб соответственно.
Сейчас при устойчивости опухоли к лечению этими препаратами широко используются новые лечебные агенты, такие как регорафениб, а США и Европе — сорафениб и другие.
Стандартные показания для использования ингибиторов тирозинкиназы:
- лечение неоперабельных и/или метастатичных ГИСО;
- предоперационное лечение новообразований, которые могут стать резектабельными с отрицательным краем;
- адъювантное лечение после полной грубой резекции неоплазии, для предотвращения рецидива.
Европейское сообщество медицинской онкологии (ESMO) рекомендует, чтобы оценка ответной реакции на лечение была сложной и что раннее прогрессирование, в частности, должно подтверждаться опытной командой. В большинстве случаев на противоопухолевую активность указывает уменьшение опухоли. Но иногда ответ опухоли определяется только уменьшением ее плотности. Или снижение плотности (с увеличением размера!) может предшествовать последующему уменьшению опухоли.
По данным ESMO, отсутствие прогрессирования опухоли через 6 месяцев лечения также является ответом опухоли.
Хирургическое лечение
До недавнего времени единственным методом лечения ГИСО была операция. Цель операции — полностью удалить опухоль. Однако одна только операция для больших или распространившихся новообразования, дает неутешительные результаты.
Хирургия осталась окончательной терапией для четко локализованных ГИСО. Несмотря на доказанный успех иматиниба и других более новых ингибиторов тирозинкиназы, хирургическая резекция остается выбором выбора и предлагает единственный шанс на полное избавление от ГИСО.
Учитывая способность иматиниба превращать неоперабельные опухоли в частично операбельные, может быть использована циторедуктивная хирургия — удаление максимально-возможного объема опухоли с целью достижения неполной ремиссии. Пациент получает неоадъювантную терапию в течение 6 месяцев, а затем проводится широкая резекция. Это нередко обеспечивает существенное увеличение выживаемости.
Выделенные в самостоятельную нозологическую единицу гастроинтестинальные стромальные опухоли (англ. Gastrointestinal stromal tumors — GIST) уже не являются большой редкостью для онкологов. GIST — это стромальные опухоли желудочно-кишечного тракта (ЖКТ), которые имеют общее происхождение из одной клетки-предшественницы с интерстициальными клетками Кахаля. Последние расположены между циркулярными и продольными мышечными волокнами стенки органов ЖКТ и являются пейсмейкерами, регулирующими автономную перистальтическую активность. GIST являются наиболее распространенными новообразованиями в группе мезенхимальных опухолей ЖКТ.
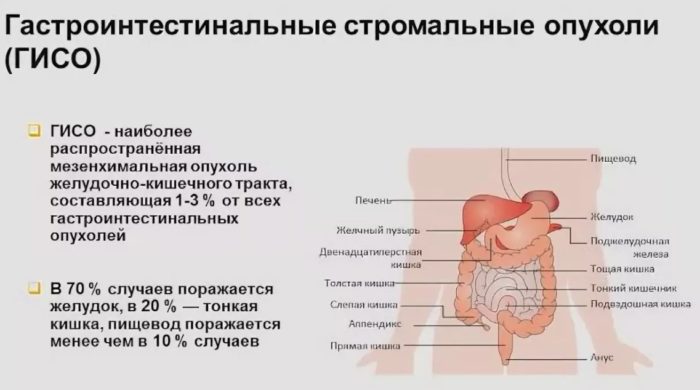
GIST могут поражать любой отдел ЖКТ, но чаще всего локализуются в желудке (40—60%) и тонкой кишке (30—35%). Реже поражаются ободочная и прямая кишка (5—16%), крайне редко пищевод. Встречаются первичные GIST, локализующиеся вне полых органов, например, в сальнике или забрюшинном пространстве. Чаще GIST диагностируют у лиц среднего и пожилого возраста. Пик заболеваемости приходит на 5-й и 7-й десяток. Распределение по полу одинаковое, с незначительным преобладанием мужчин.
Алгоритм обследования больных с подозрением на GIST включает в себя эндоскопические и лучевые методы диагностики. Основным подтверждением диагноза является иммуногистохимическое исследование с определением специфических маркеров.
До недавнего времени единственным способом лечения GIST было оперативное вмешательство. Однако даже выполнение операции в объеме полной циторедукции не позволяло добиться 5-летней выживаемости выше 50—65%. В качестве адъювантного лечения пытались использовать системную химиотерапию, особенно у больных с диссеминированным процессом или у которых во время операции произошло нарушение целостности образования. Но реального улучшения выживаемости больных отмечено не было. Лучевая терапия применялась еще реже из-за малой эффективности, возможности лучевого повреждения кишечника и ограниченного применения только у больных с GIST желудка и прямой кишки. Медиана выживаемости больных с диссеминированным процессом составляла 10 мес.
Ситуация резко изменилась с 2001 г., когда группа финских онкологов под руководством Heikki Joensuu [1] сообщила о первом опыте применения ингибитора тирозинкиназного рецептора у больной с GIST. Они использовали препарат STI 571, который в настоящее время известен как гливек (иматиниб). Неэффективность традиционных схем химиотерапии и значительная противоопухолевая активность иматиниба послужили поводом для самой быстрой в современной истории регистрации препарата.
С этого момента началась новая эра в лечении больных с GIST. Тем не менее, несмотря на явное улучшение статистических показателей, нерешенных вопросов меньше не становится.
Таким образом, диагностика и лечение больных с GIST является актуальной проблемой современной онкологии.
Диагностика GIST
Эзофагогастродуоденоскопия в большинстве случаев позволяет предположить у больного наличие стромальной опухоли и, что немаловажно, выполнить биопсию образования. Эндоскопическая картина довольно разнообразна, размеры неэпителиальных образований варьируют от 1—2 см до 20—30 см. При небольшом размере опухоли и выполнении эндоскопического ультразвукового исследования (УЗИ) можно определить, что опухоль исходит из мышечного слоя [2]. Вместе с тем иногда при эндоскопической диагностике GIST возникают затруднения, которые связаны с особенностями роста опухоли. При небольшом размере опухолевого узла эндоскопическая картина может соответствовать, в зависимости от характера роста, неизменному органу (при экстраорганной форме), сдавлению извне (при смешанной форме) или подслизистому образованию — при эндоорганной форме. При первых двух формах редко удается точно оценить истинный размер опухолевого узла, даже с использованием эндосонографии. Слизистая оболочка на начальных этапах заболевания обычно не изменена, что сильно затрудняет щипцовую биопсию. Даже применение углубленной ступенчатой биопсии не всегда позволяет получить материал, пригодный для гистологического исследования [3, 4].
В такой ситуации простым и весьма эффективным методом является трансабдоминальное УЗИ с прицельной биопсией опухоли. Эхографическая картина GIST в типичном случае представляет собой единичные или множественные узловые образования, связанные со стенкой желудка или кишки. В наших наблюдениях в основном отмечалась внеорганная форма роста GIST. Контур образований на начальной стадии заболевания при размере узлов до 4 см ровный и четкий. На более поздних стадиях, в местах прорастания опухоли в прилежащие органы и брюшину, контур становится неровным и нечетким, что и является эхографическим признаком инвазивного роста. Структура опухолевых узлов солидная, средней эхогенности, с выраженной сосудистой сетью. Характерным для GIST является наличие в структуре опухоли жидкостных включений с ровной стенкой, с однородным анэхогенным содержимым. Полости могут быть различными, от единичных мелких до многосантиметровых, занимающих до 90% объема опухоли.
Для выполнения пункционной биопсии оптимальным является использование биопсийного пистолета, который оснащен одноразовыми съемными иглами. Наиболее подходящими по размеру являются иглы длиной 20 см и калибром 16—18G. При срабатывании биопсийного устройства происходит последовательный выброс с коротким (менее 0,1 с) интервалом внутренней, а затем внешней части иглы. При этом в пазе иглы задерживается фрагмент ткани в виде «столбика», длиной около 2 см и толщиной 1—1,5 мм. Данного количества материала, как правило, достаточно для проведения гистологического и иммуногистохимического исследования. Методика пункционной биопсии проводится следующим образом. После антисептической обработки кожи по предполагаемой трассе пункции раствором анестетика выполняется послойная инфильтрационная анестезия. Остроконечным скальпелем производится насечка на коже. Затем под постоянным экранным контролем биопсийная игла подводится к границе опухолевого образования и приводится в действие механизм биопсийного пистолета (см. рисунок).
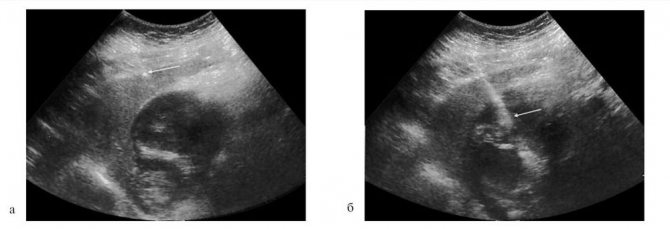
Таким образом, трансабдоминальное УЗИ с учетом ультразвуковой семиотики позволяет предположить GIST у обследуемого пациента, а также с высокой точностью оценить местную распространенность процесса. Прицельная пункция узлового образования в стенке полого органа с соблюдением описанных условий безопасна и позволяет получить материал для гистологического подтверждения диагноза на дооперационном этапе лечения.
Особое внимание в диагностическом алгоритме GIST уделяют компьютерной томографии (КТ), которая используется в качестве уточняющей диагностики, так как дает более четкое представление о размере, характере роста опухоли, инвазии соседних органов и структур, а также наличии метастазов. Не меньшее значение имеет использование КТ при проведении контрольного обследования больных после и в процессе лечения. На компьютерной томограмме GIST выглядят в виде одиночных или множественных объемных образований с неоднородной внутренней структурой и четкими контурами. Участки пониженной плотности в центральных отделах новообразований могут быть обусловлены внутриопухолевым некрозом, кровоизлиянием или кистозной дегенерацией. При внутривенном контрастировании отмечается выраженное неравномерное «усиление» опухолевых масс в ранние фазы исследования. В отличие от аденокарцином при гастроинтестинальных сторомальных опухолях не наблюдается концентрического сужения просвета пораженной кишки. Инвазии магистральных сосудов и венозного тромбоза, как правило, не отмечается. Несмотря на то что первичная опухоль гиперваскулярна, большинство внутрипеченочных метастазов выглядят как очаги пониженной плотности с признаками слабо выраженного контрастирования их периферических отделов в артериальную фазу. Однако у одного и того же пациента могут встречаться как гипо-, так и гиперваскулярные очаги. В наиболее крупных метастазах могут встречаться участки некроза, иногда зоны кровоизлияния и кальцинаты (последние, как правило, после химиотерапевтического лечения) [5].
С 1983 г., когда M. Mazur и H. Clark [6] впервые выделили особую подгруппу гастроинтестинальных неэпителиальных опухолей, отличающихся по своим иммуногистохимическим и ультраструктурным характеристикам от опухолей с истинной нейрогенной и гладкомышечной дифференцировкой и назвали их GIST, механизм возникновения этих опухолей долгое время оставался не ясен. Открытие S. Hirota и соавт. в 1998 г. [8] молекулярных механизмов, ответственных за появление GIST, позволило сделать значительный прорыв в понимании патогенеза данного заболевания. Было обнаружено, что для данного типа сарком характерны аномальная активация и гиперэкспрессия гена KIT (4q12), белковый продукт которого с-Kit (CD117, KIT) принадлежит к III типу семейства плазматических трансмембранных рецепторов тирозиновой киназы. Мутации в гене KIT встречаются в гастроинтестинальных опухолях у 56—92% больных [9]. Как правило, они локализованы в 9, 11, 13, 14 и 17-м экзонах гена.
В 3—8% наблюдений обнаруживают мутацию в гене PDGFRA (экзоны 12, 14 и 18), кодирующего α-рецептор тромбоцитарного фактора. Крайне редко мутации локализованы в гене BRAF (менее 1%). Приблизительно в 12—15% GIST выявить мутацию вышеуказанных генов не удается. В этом случае говорят о диком типе мутации [3, 5, 8, 10].
Маркер CD117 экспрессируется до 95% всех GIST. Другими маркерами, которые помогают иммунофенотипировать и дифференцировать GIST от других опухолей ЖКТ мезенхимального происхождения, являются: DOG1 (от англ. «discovered on GIST 1»), который определяется в 87% случаев, CD34 (рецептор кроветворных стволовых клеток и эндотелиоцитов) обнаруживают в 60—70% опухолей, гладкомышечный актин — в 30—40%. Некоторые опухоли экспрессируют S100 (5%), десмин (1—2%), общий кератин (1—2%) [3, 7, 10]. Необходимо отметить значение маркера пролиферативной активности Ki-67, уровень экспрессии которого достоверно повышается с ростом «риска агрессивности» GIST, что используют для оценки степени злокачественности и прогноза [11].
Согласно рекомендациям ведущих онкологических сообществ (ESMO, NCCN, Canadian Advisory Committee on GISTs и др.), диагноз GIST устанавливают на основании морфологического исследования биоптатов с обязательным проведением иммуногистохимического исследования на вышеуказанные маркеры. Вместе с тем NCCN и ESMO рекомендуют обязательное удаление стромальных опухолей размером 2 см и более, тогда как канадские эксперты считают, что все подозрительные на GIST образования должны быть удалены, даже если их размер не превышает 1 см, поскольку такие опухоли склонны к метастазированию [12—15].
В настоящее время накоплены факты, свидетельствующие, что опухоли с мутациями, локализованными в 11-м экзоне гена KIT, более чувствительны к таргетной терапии гливеком, чем опухоли, которые данных мутаций не имеют [9]. Опухоли с некоторыми мутациями в гене PDGFRА к гливеку резистентны. Таким образом, молекулярная диагностика GIST является важным прогностическим исследованием, которое позволяет судить о клиническом течении, предполагаемом ответе опухоли на препарат и стартовой химиотерапевтической дозе. Мутационный анализ не является обязательным, однако для уточнения прогноза заболевания и при назначении таргетной терапии эти данные крайне важны.
GIST не подлежат классификации TNM, для определения прогноза используются определения «риск развития рецидива заболевания» или «риск агрессивности опухоли». На протяжении последних 10 лет накоплен большой материал по данной нозологии. За это время проведено огромное количество исследований, в которых оценивалось влияние различных факторов на прогноз заболевания. В настоящее время основными предикторами являются размер и локализация опухоли, количество митозов на 50 полей зрения, характер мутации, а также наличие разрыва капсулы опухоли до или во время хирургического вмешательства.
Лечение. Резектабельные GIST
Хирургическое вмешательство в настоящее время остается основным методом лечения больных с локализованными и местно-распространенными формами GIST. При лечении стромальных опухолей ЖКТ необходимо строго придерживаться признаков онкологического радикализма [12—15]. Резекцию органов выполняют, отступив на 2 см от макроскопически определяемых краев новообразования. В отличие от раковых опухолей, выполнение лимфаденэктомии при GIST не показано, за исключением случаев, когда имеются явные признаки поражения лимфатических узлов. Это обусловлено тем, что частота лимфогенного метастазирования при стромальных опухолях не превышает 3%. Очень важно не допускать разрыва капсулы опухоли на этапах мобилизации и удаления, поскольку в этом случае прогноз заболевания становится сопоставимым с метастатическим формами GIST. Следует с осторожностью относиться к лапароскопическим вмешательствам при GIST большого размера в связи с высоким риском повреждения капсулы. Некоторые авторы рекомендуют принципиальное удаление большого сальника при всех стромальных опухолях ЖКТ.
Соблюдение принципов радикализма при хирургическом лечении локализованных и местно-распространенных GIST позволяет добиться общей 5-летней выживаемости у 54—65% больных (при условии полной циторедукции). При наличии остаточной опухоли (операции в объеме R1-R2) медиана выживаемости до внедрения таргетной терапии не превышала 12 мес [16—18].
Рецидивы и метастатические GIST
До недавнего времени лечение больных с рецидивными и метастатическими формами GIST представляло серьезную проблему в связи с крайне низкой чувствительностью стромальных опухолей ЖКТ к существующим цитостатикам и лучевой терапии. 5-летняя выживаемость при хирургическом лечении в объеме полной циторедукции опухоли составляла 35% [19]. Ситуация изменилась с внедрением в клиническую практику гливека, а позднее сутента (сунитиниб). В настоящее время ингибиторы тирозинкиназ являются золотым стандартом лечения рецидивных, нерезектабельных и метастатических форм GIST.
Дозы препарата и эффективность лечения напрямую зависят от типа мутации в гене KIT. Опухоли с мутациями в 11-м экзоне и некоторыми мутациями в 13-м экзоне отличаются высокой чувствительностью к таргетной терапии, поэтому лечение гливеком начинают с дозировки 400 мг/сут. При мутации в экзоне 9 начальную дозу увеличивают до 800 мг/сут, что обусловлено меньшей частотой объективного ответа и худшим прогнозом. При невозможности генетического типирования GIST лечение начинают с 400 мг, поскольку известно, что большинство стромальных опухолей имеют мутацию в 11-м экзоне (до 70%) [20, 21]. В случае прогрессирования заболевания на дозе 400 мг/сут рекомендован переход на 800 мг/сут [13—15, 22—27].
Опухоли с мутациями в 12-м и 18-м экзонах гена PDGFRА имеют повышенную чувствительность к иматинибу, за исключением мутации p.D842V, которая, напротив, свидетельствует о резистентности. На резистентность к гливеку также указывают вторичные мутации в 13-м и 17-м экзонах гена KIT, которые возникают вследствие приема препарата через некоторое время. Таким образом, при выборе схемы лечения необходимо учитывать тип мутаций в генах KIT и PDGFRA и генотипирование первичных опухолей, в частности с высоким риском метастазирования, для установления мутантных типов с первичной резистентностью к иматинибу. Анализ вторичных мутаций в GIST на фоне приема гливека может быть выполнен для мониторинга лекарственной резистентности.
В работах J. Gold и соавт. (2007) [4] и С. Blanke и соавт. (2008) [23] представлены результаты лечения больных с рецидивными и метастатическими формами GIST. В первом исследовании больные получали только хирургическое лечение. При этом общая 2-годичная выживаемость составила 41%, а медиана выживаемости — 19 мес. Во втором исследовании при сочетании хирургического лечения с адъювантной терапией гливеком аналогичные показатели составили 72—76% и 51—55 мес соответственно.
При дальнейшем прогрессировании заболевания на высоких дозах гливека либо при развитии неконтролируемых побочных эффектов показана вторая линия терапии. Препаратом выбора в данном случае является сутент — пероральный мультитаргетный тирозинкиназный ингибитор, обладающий противоопухолевой и антиангиогенной активностью [28—30]. Препарат доказал свою эффективность при приеме 50 мг/сут в течение 4 нед с последующим двухнедельным перерывом. По данным G. Demetri и соавт. [28], сутент увеличивал время до прогрессирования с 6,4 до 27,3 нед (р<0,0001). Частичная резорбция опухоли отмечена у 6,8% больных, стабилизация процесса более 22 нед — у 17,4%.</p>
Адъювантная таргетная терапия
При хирургическом лечении локализованных и местно-распространенных GIST примерно у половины больных в течение 5 лет развивается рецидив заболевания, что диктует необходимость проведения адъювантной терапии в группе высокого риска [17]. Ряд исследований, проведенных в Европе и США, показал возможность успешного применения иматиниба в качестве адъювантной терапии после хирургического лечения стромальных опухолей. Так, в рандомизированном плацебо-контролируемом исследовании III фазы Z9001 (ACOSOG) была оценена эффективность адъювантной терапии гливеком в дозе 400 мг в течение 1 года у больных с c-KIT-положительными GIST по сравнению с плацебо. По результатам исследования адъювантная терапия достоверно увеличила безрецидивную выживаемость с 83 до 98% соответственно по сравнению с плацебо (p<0,0001). Вместе с тем улучшения общей выживаемости отмечено не было, что может быть обусловлено недостаточными сроками наблюдения [31—33]. Таким образом, адъювантная таргетная терапия в течение 1 года рекомендована всем больным GIST c высоким риском прогрессирования. При опухолях низкого риска показано динамическое наблюдение.</p>
Основными критериями при оценке риска рецидива стромальных опухолей после хирургического лечения являются локализация и размер опухоли, наличие перфорации опухоли, частота митозов и тип мутации. Наихудшими факторами прогноза являются локализация опухоли в тонкой кишке, размер более 10 см, частота митозов более 5 на 50 полей зрения при большом увеличении микроскопа, мутация в 9-м экзоне гена KIT [15, 34, 35].
Улучшение показателя только безрецидивной выживаемости без улучшения общей выживаемости не могло удовлетворить исследователей, в связи с чем было инициировано несколько протоколов по применению гливека в качестве адъювантной терапии в течение более длительного времени. Так, в протоколе EORTC 62024 изучена эффективность приема иматиниба в течение 2 лет по сравнению с хирургическим лечением у больных с промежуточным или высоким риском развития рецидива. В настоящее время опубликованы результаты по скандинавско-немецкому исследованию SSG XVIII/AIO. Согласно представленным данным, адъювантная терапия гливеком в течение 3 лет по сравнению с 1 годом статистически достоверно увеличивает не только безрецидивную, но и общую выживаемость больных с высоким риском развития рецидива (p=0,019). В то же время такая терапия хорошо переносится больными, а серьезные нежелательные явления возникают крайне редко. Таким образом, новым золотым стандартом в лечении данной группы пациентов после хирургического лечения является адъювантная терапия в течение 3 лет [36, 37].
Неоадъювантная терапия
Перспективным направлением в лечении стромальных опухолей является неоадъювантная терапия ингибиторами тирозинкиназ с последующим хирургическим вмешательством. Целью предоперационного воздействия является уменьшение опухолевой массы, повышение резектабельности и частоты выполнения органосохраняющих операций, а также снижение риска рецидива [4, 19]. По данным R. Andtbacka и соавт. [38], применение неоадъювантной терапии иматинибом в группе больных с рецидивными или метастатическим GIST позволяет повысить резектабельность опухоли в случае ответа на проводимую терапию. Так, при частичной резорбции опухоли частота радикальных операций (R0) составила 91%, тогда как при прогрессировании на фоне терапии — лишь 4% (р<0,001). Основными показаниями для проведения неоадъювантной терапии являются условно-резектабельные местно-распространенные и метастатические формы GIST. Длительность предоперационной терапии иматинибом варьирует в пределах от 6 до 12 мес. Такой временной интервал был выбран на основании данных протокола EORTC 62024, где было показано, что 80% ответов на терапию иматинибом получено через 6 мес после начала лечения, а среднее время до прогрессирования составляет 18 мес [36]. Более того, по данным S. Bonvalot и соавт. [39], частота полных циторедукций, выполненных в сроки от 6 до 12 мес после начала терапии иматинибом, составляет 80%, а в сроки от 12 до 18 мес — лишь 20% .</p>
Заключение
Гастроинтестинальные стромальные опухоли являются наиболее распространенными мезенхимальными опухолями ЖКТ. Большинство мягкотканных образований, классифицируемых ранее как лейомиомы, шванномы, лейомиосаркомы и другие, в настоящее время отнесены к GIST на основании результатов иммуногистохимического исследования. Широкое внедрение молекулярной диагностики, а также появление препаратов таргетной терапии значительно изменили подходы к лечению и прогноз заболевания у больных с GIST.
При локализованных стромальных опухолях основным методом лечения остается хирургическое вмешательство, дополненное адъювантной таргетной терапией в группе высокого риска. При нерезектабельных и метастатических формах лечение начинают с консервативной терапии с дальнейшим решением вопроса о хирургическом лечении при значительной резорбции опухоли. Применение современных алгоритмов лечения больных c GIST, включающих хирургическое лечение и таргетную терапию, позволяет добиться 5-летней выживаемости даже при распространенном опухолевом процессе.
Преимущества лечения в Бельгии
- Доступность новейших препаратов. В Бельгии при резистентности опухоли к терапии иматинибом, сунитинибом и регорафенибом у больного есть возможность получить лечение новыми препаратами — сорафенибом, дасатинибом и нилатанибом. Это помогает продлевать жизнь даже в самых сложных случаях.
- Лапароскопическая малоинвазивная хирургия. Она используется в Бельгии при новообразованиях, не превышающих 5 см, расположенных в желудке и тонкой кишке. Преимущества лапароскопической резекции включают более быстрое возобновление нормального питания, более короткое пребывание в стационаре после операции и меньшее использование анальгезии. Краткосрочные результаты при этом остаются такими же, как и при открытой операции.
- Стоимость лечения. Она в Бельгии примерно на 30% ниже, чем в соседних странах Европы и на 60% ниже, чем в США. С учетом высокой стоимости лекарств, этот факт приобретает особую важность.
Диагностика заболевания
Согласно статистическим данным, практически каждая пятая опухоль выявляется случайно в ходе рентгеноскопии и ФГДС. В остальных случаях пациенты обращаются к врачам именно по причине наличие жалоб, связанных с ростом образования. В данной ситуации необходимо провести полноценное обследование. В первую очередь, назначается биопсия с максимально тонкой иглой. Полученный материал отправляется не только на гистологический анализ, но и на молекулярногенетический. Кроме того, показательным может оказаться иммуногистохимический анализ.
При подозрении именно на GIST опухоль необходимо провести рентгеноскопию с применением контрастного вещества. При этом рекомендовано применять именно внутривенно вводимые препараты. Объясняется это следующим образом. В злокачественной опухоли очень много кровеносных сосудов и они легко выявляются при данном исследовании.
Окончательный диагноз выставляется только после проведения лабораторных исследований тканей, полученных в ходе биопсии.