Группы риска
- люди, профессия которых требует длительного пребывания в кресле – программисты, педагоги, кассиры, работники офисов, продавцы, диспетчеры и другие;
- люди, которые занимаются физическим трудом, который связан с подъемом тяжестей – грузчики, сталевары, строители и другие;
- спортсмены-тяжелоатлеты;
- лица, которые регулярно употребляют спиртные напитки;
- люди, в рационе которых преобладает пища животного происхождения, фаст-фуд, жаренные, соленые и копченые блюда;
- лица, страдающие запорами или диареей;
- беременные женщины и роженицы.
Существует ряд заболеваний, которые практически всегда предшествуют развитию рака прямой кишки. Такие болезни называют предраковыми. К ним принадлежат следующие:
- полипоз толстой кишки;
- болезнь Крона;
- неспецифический язвенный колит;
- дивертикулез толстой кишки.
Лица, страдающие вышеперечисленными болезнями, входят в группу высокого риска по развитию рака прямой кишки. Нужно отметить, что геморрой никогда не перерождается в раковую опухоль.
Рак ануса
Долгое время проктология рассматривала рак ануса как форму рака прямой кишки и лишь в середине прошлого столетия в связи с введением термина «анальный канал» выделился в самостоятельную нозологию. К раку ануса и анального канала относятся злокачественные опухоли, располагающиеся в анатомической зоне между верхним краем аноректального кольца и границей перехода ануса в перианальную кожу. Опухоли, локализующиеся дистальнее края ануса, классифицируются как новообразования перианальной кожи.
Злокачественное поражение ануса составляет 1-2% от всех случаев рака толстой кишки, т. е. 1 случай на 100 000 населения. Чаще рак ануса наблюдается в возрастной группе старше 50 лет, преимущественно у мужчин. Гомосексуальные половые связи повышают распространенность рака ануса среди мужчин в 35 раз, ВИЧ-инфекция – в 2 раза.
Особенности лечения
Рак анального канала – новообразование, возникающее в области заднего прохода между верхним краем анального канала и областью его перехода в перианальную кожу, которая покрыта волосами. Этот вид опухоли встречается довольно редко, однако заболеваемость с каждым годом все больше растет.
Среди большого разнообразия гистологических форм подобного новообразования ведущее место занимает именно плоскоклеточный рак анального канала. Эта опухоль зачастую выявляется у женщин после 50 лет. Риск значительно повышается, если ранее проводилось лечение плоскоклеточного рака влагалища или шейки матки.
Болезнь характеризуется тем, что практически никогда не протекает бессимптомно, но при этом сложно поддается диагностике из-за наличия большого количества общих признаков, схожих с рядом других болезней.
Лечение плоскоклеточного рака анального канала во многом зависит от целого ряда факторов, которые определяют методики и способы воздействия на организм для устранения болезни. Результативность и возможность проведения терапии во многом зависит от размеров опухоли, ее локализации и того, затронуло ли заболевание лимфатические узлы. Лечение во многом определяется такими факторами:
- стадия протекания болезни;
- расположение опухоли в заднем проходе;
- наличие или отсутствие ВИЧ у человека;
- рецидив рака.
Современное лечение
Терапия зависит от стадии распространенности онкологического процесса и конкретной выгоды для каждого пациента. Однако следует учитывать и возможные осложнения после некоторых терапевтических мер.
Лучевая терапия
Применение специального оборудования, которое использует высокую энергетику излучения. Воздействие лучей на онкологические формирования проводится в течении нескольких минут каждый день на протяжении 4-6 недель.
Побочные эффекты:
- сильная диарея и непроизвольное отхождение газов;
- воздействие на кожу, что сопровождается болью через 2-3 недели после лечения;
- выпадение волос и экстремальная усталость.
Химиотерапия
Предвидит использование цитотоксических препаратов для уничтожения раковых тканей. Лечение рака заднего прохода обычно включает введение таких средств, как “Митомицин” и “Фторурацил” (5-ФУ) или “Капецитабин”.
Химиотерапия может снизить количество здоровых клеток в крови, что чревато инфицированием организма. Поэтому пациенту следует тщательно следить за здоровьем.
Побочные эффекты:
- быстрая утомляемость, связанная с анемией;
- плохое состояние организма в целом, что сопровождается тошнотой, выпадением волос и рвотой;
- боль во рту, вызванная язвами от препаратов.
Хирургическое вмешательство
Возможно только при небольших опухолях заднего прохода. Иногда метод представляет замену лучевой терапии или альтернативное лечение (в случае, когда иные терапевтические способы не являются возможными). Также, может использоваться для облегчения симптомов перед химиолучевой терапией.
Виды резекции:
- Местное иссечение подходит для опухолей на внешней поверхности заднего прохода. Во время операции удаляется только участок, содержащий раковые изменения. Сфинктер обычно не затрагивается, поэтому работа кишечника остается прежней. Иногда в дополнение врачи рекомендуют лучевую или химиотерапию.
- Удаление отверстия и прямой кишки. Такая операция требует использования колостомы ‒ перенаправления прямой кишки в область брюшной стенки для возможности отхождения фекалий. Эта процедура зачастую пугает пациентов. Однако, многие люди, перенесшие операцию, отмечают постепенное адаптирование и возврат к обычной физиологической деятельности через некоторое время.
Специалисты часто рекомендуют комбинированное лечение, при котором применяются две или три процедуры одновременно. Это позволяет достичь наилучшего результата.
Подтипы и стадии развития
Рак анального канала (код по МКБ-10 – C21.0) рассматривается как результат протекания болезней, передающихся половым путем, в частности, инфицирования вирусом папилломы человека. В основном это происходит в результате часто повторяющихся анальных половых контактов.
К другим рискам развития рака анального канала (по МКБ-10 – C21.0) относят снижение иммунитета вследствие развития ВИЧ-инфекции, а также воздействия определенных медикаментозных препаратов, хронических травм и табакокурения.
Существует несколько подтипов этого злокачественного новообразования. Они возникают на фоне протекания различных болезней, в частности:
- патологии Боуэна;
- малигнизированного свища;
- веррукозного рака;
- опухоли перианальной кожи.
В зависимости от локализации новообразования различают рак с вовлечением анального канала и без вовлечения. У больных раком анального канала стадия болезни окончательно определяется только после операции и тщательного исследования удаленной опухоли. До операции стадия устанавливается только приблизительно на основании полученных данных МРТ.
Первая стадия характеризуется тем, что новообразование имеет небольшие размеры, и нет метастазов. Обнаружить его достаточно сложно, так как нет выраженных признаков. На второй стадии опухоль более крупная. Однако метастазов пока что не наблюдается.
На третьей стадии рака анального отверстия опухоль достигает довольно больших размеров. Метастазы проникают только в рядом расположенные лимфатические узлы. На последней четвертой стадии опухоль достигает максимально больших размеров, и метастазы проникают в другие органы.
Причины и возможные факторы риска рака заднего прохода
Рак заднего прохода немного чаще встречается у женщин, чем у мужчин. На возможность возникновения злокачественного процесса влияют:
- вирус папилломы человека;
- снижение иммунитета, а также прием лекарственных препаратов, подавляющих иммунную систему. Это не позволяет организму выполнять защитные функции;
- возраст старше 50 лет;
- наличие свищей, а также частые покраснения, отек и болезненность;
- вредные привычки, что также связано с подавлением иммунитета.
Тем не менее, данная онкология может развиваться и у людей, которые не относятся к указанным группам риска.
В чем отличие рака от геморроя?
Как видите на начальных стадиях клиническая картина этих заболеваний достаточно скудная, поэтому даже опытному специалисту по симптомам не всегда удается поставить точный диагноз – геморрой или рак.
Но схожесть геморроя и рака заднего прохода заключается только в локализации и симптоматике, поскольку это две абсолютно разные болезни.
Можно выделить несколько субъективных отличий этих заболеваний:
- причина геморроя – венозная недостаточность, а рака прямой кишки – перерождение клеток слизистой прямой кишки в клетки опухоли;
- геморрой чаще поражает лиц молодого и среднего возраста, в то время как онкология больше характерна для пожилых лиц. Поэтому важно учесть при дифференциальной диагностике этот отличающий признак;
- геморрой имеет длительное начало и течение, а рак может привести к смерти больного за несколько лет и даже месяцев;
- рак прямой кишки очень часто является следствием предраковых заболеваний, о которых мы говорили ранее, чего нельзя сказать о геморрое;
- геморрой хоть и неприятное, но не смертельное заболевание, а рак – в большинстве случаев заканчивается летальным исходом;
- лечение этих болезней существенно отличается.
Отличить геморрой и раковый процесс в заднем проходе можно только после тщательного обследования организма, которое состоит из анализа симптомов, лабораторных тестов и инструментально-аппаратных диагностических исследований.
Причины возникновения
Точных причин, по которым может возникать рак анального канала, не выяснено. Много врачей склоняется к мнению, что причиной развития патологии служит вирус папилломы человека, из-за которого вокруг анального кольца или на его слизистой возникают бородавчатые новообразования (кандиломы), со временем проходящие озлокачествление. Способствовать развитию онкологии может состояние иммунодефицита при ВИЧ-инфицировании, после пересадки органов, а также после терапии с помощью иммуносупрессивных препаратов.
Развитию анального рака способствуют постоянные воспалительные процессы в анусе и его раздражение. К такому могут привести:
- трещины анального отверстия;
- аноректальные свищи;
- полипы;
- геморрой;
- проктит;
- лейкоплакия;
- анальные половые контакты.
Рекомендуем к прочтению Симптомы рака миндалины, его лечение и прогноз
Факторами, которые способствуют возникновению онкологического образования заднего прохода, являются также канцерогены и химические вещества. Курильщики в девять раз чаще сталкиваются с онкологией ануса. Лучевая терапия, используемая для лечения других онкологических заболеваний органов брюшной полости и малого таза (шейки матки, простаты, мочевого пузыря, придатков, прямой кишки) также способствует появлению раковых клеток.
Основные симптомы
Симптомы рака анального канала могут быть различными, все зависит от особенности протекания болезни. К основным признакам нужно отнести такие как:
- наличие крови в каловых массах;
- боль в заднем проходе;
- видимая опухоль внутри ануса;
- запоры, поносы;
- выделение слизи;
- зуд в области анального отверстия.
Сложно определить по фото, как выглядит рак анального канала. Диагностировать заболевание и назначить соответствующее лечение имеет право только специалист. У некоторых пациентов наблюдается бессимптомное протекание болезни. Первым признаком наличия злокачественного новообразования будет зуд в области анального отверстия.
Лечение рака анального канала подразумевает под собой применение различных методик и техник. В частности, показано использование таких способов, как:
- лучевая терапия;
- химиотерапия;
- операция.
Лучевая терапия рака анального канала подразумевает под собой воздействие мощных рентгеновских лучей, которые направлены на участки, пораженные опухолью для уничтожения раковых клеток. Она может быть внешней и внутренней. При проведении внутренней терапии используется радиоактивное вещество, которое вводится прямо в области новообразования.
Химиотерапия относится к стандартной методике лечения и применяется на всех стадиях болезни, помимо нулевой. Для этого используются химические средства, которые препятствуют жизни и делению злокачественных клеток. Существует два типа химиотерапии, а именно региональная и системная. При проведении системной химиотерапии применяемое вещество попадает прямо в кровь пациента, а затем распространяется по всему организму. При региональной препараты имеют местное назначение.
Операция может быть двух типов, а именно местная пересекция и абдоминоперинеальная резекция. В первом случае удаление новообразования осуществляется вместе с частью здоровой ткани, расположенной около него. При резекции выполняется разрез в нижней части живота и иссекается задний проход и прямая кишка, а также нижняя часть сигмовидной кишки и пораженные лимфоузлы.
Помимо стандартных методик применяются медикаментозные препараты, которые приводят к изменению радиочувствительности тканей. Эта дополнительная техника, которая позволяет сделать злокачественную опухоль более чувствительной к лучевой терапии.
В некоторых случаях назначают лимфаденэктомию, а именно удаление лимфоузлов при наличии метастазов в них. Радикальным методом вмешательства является экстирпация, а если нужно, то дополнительно применяется и резекция рядом расположенных органов, которые вовлечены в патологический процесс.
В случае рака анального края выполняется местное иссечение в области здоровых тканей. При неуточненном диагнозе назначается биопсия. Паллиативное лечение подразумевает под собой наложение искусственного калового свища.
Типы анального рака
- Плоскоклеточный рак. Почти все типы рака анального канала (9 из 10 или 90%) развиваются из плоского эпителия, выстилающего анальный канал и край ануса.
- Аденокарцинома. Некоторые типы рака анального канала развиваются из железистых клеток. Такие раки называют аденокарциномами. Они составляют менее 5% случаев анального рака. Аденокарциномы развиваются аналогично раку прямой кишки и имеют схожую тактику лечения.
- Саркома. Данный тип опухоли анального канала встречается крайне редко.
- Опухоли перианальной кожи. Эта группа включает в себя такие онкологические заболевания, как базально-клеточная карцинома, меланома, болезнь Боуэна, внемаммарная болезнь Педжета.
Для данного заболевания не характерно раннее выраженное проявление клинической картины. Наиболее частые симптомы анального рака:
- кровотечение из ануса
- боль, дискомфорт и зуд вокруг ануса
- небольшие припухлости вокруг ануса; часто их принимают за геморроидальные узлы, что может препятствовать своевременной постановке диагноза
- изъязвления вокруг ануса
Около 1 из 5 случаев рака анального канала (20%) не сопровождаются никакими проявлениями. При наличии симптомов, не исчезающих в течение нескольких недель или прогрессирующих, важно своевременное направление пациента к онкологу.
В Институте онкологии EMC лучевая терапия проводится на линейных ускорителях Truebeam и Trilogy, США, позволяющих проводить прецизионное, то есть суперточное лучевое лечение без повреждения окружающих здоровых тканей.
Химиолучевая терапия обычно проводится амбулаторно. Основной план лечения состоит из 4-6 недель лучевой терапии и двух циклов химиотерапии. В качестве препаратов для химиотерапии обычно применяются 5-фторурацил, митомицин и цисплатин.
Препараты для химиотерапии вводятся в вену (внутривенно). Некоторые пациенты получают флуороурацил посредством переносной химиотерапевтической помпы, которую забирают домой. В некоторых случаях вместо флуороурацила назначают препарат капецитабин, который принимают внутрь в таблетках.
Рак ануса – это злокачественное образование тканей заднепроходного канала. Очень долго эта патология не считалась самостоятельным заболеванием, доктора считали, что она возникает лишь совместно с раком прямой кишки.
Раковому поражению анального отверстия подвержены как женщины, так и мужчины. Главным провокатором возникновения раковых тканей в анусе является ВПЧ (вирус папилломы человека) шестнадцатого типа.
Пожалуй, одним из самых страшных заболеваний современного мира является рак различных органов и систем человеческого организма.
Распространенность патологии небольшая, лишь в одном или двух процентах из всех случаев рака толстой кишки (один человек на сто больных) возникает рак в анальном отверстии. Чаще всего болеют такой онкологией мужчины после пятидесятилетнего возраста, при этом лица мужского пола гомосексуальной ориентации в тридцать пять раз больше подвержены риску рака кишечника и заднего прохода.
Первая симптоматика патологии возникает уже на запущенной стадии болезни и включает наличие примесей крови и слизи в стуле, нарушения акта дефекации, болезненные ощущения при походе в туалет, и зуд в заднем проходе.
Для диагностики заболевания проводится пальпаторное обследование, ректороманосткопия, PAP-мазок, биопсия опухоли.
Для лечения рака ануса необходимо проведение химиотерапии и лучевой терапии, а на более поздних стадиях радикальной операции – полное удаление прямой кишки с дальнейшим формированием и установкой колостомы.
Точных причин, по которым может возникать рак анального канала, не выяснено.
Много врачей склоняется к мнению, что причиной развития патологии служит вирус папилломы человека, из-за которого вокруг анального кольца или на его слизистой возникают бородавчатые новообразования (кандиломы), со временем проходящие озлокачествление.
Способствовать развитию онкологии может состояние иммунодефицита при ВИЧ-инфицировании, после пересадки органов, а также после терапии с помощью иммуносупрессивных препаратов.
Развитию анального рака способствуют постоянные воспалительные процессы в анусе и его раздражение. К такому могут привести:
- трещины анального отверстия;
- аноректальные свищи;
- полипы;
- геморрой;
- проктит;
- лейкоплакия;
- анальные половые контакты.
Факторами, которые способствуют возникновению онкологического образования заднего прохода, являются также канцерогены и химические вещества. Курильщики в девять раз чаще сталкиваются с онкологией ануса.
Лучевая терапия, используемая для лечения других онкологических заболеваний органов брюшной полости и малого таза (шейки матки, простаты, мочевого пузыря, придатков, прямой кишки) также способствует появлению раковых клеток.
Симптомы
Главной причиной, по которой происходит позднее диагностирование рака ануса, в том, что симптомы рака заднего прохода на раннем этапе развития отсутствуют.
На начальных стадиях рак прогрессирует, не доставляя больному никакого дискомфорта или других признаков.
Из-за того, что люди в большинстве случаев не прибегают к ежегодному профилактическому обследованию, опухоль в анусе часто обнаруживается случайно при обследовании по какой-либо другой причине.
Первые признаки рака, заставляющие больного обратиться к врачу проктологу – небольшое количество кровянистых прожилок в кале. Часто люди путают данный симптом рака анального канала с признаком геморроя.
В области таза может возникать болевой синдром, также после похода в туалет у больного ощущение, что кишечник опорожнен не до конца.
Клиническая картина на поздних стадиях онкологического процесса состоит из:
- сильной слабости и хронического снижения работоспособности;
- быстрой потери массы тела;
- потери аппетита;
- бледности кожного покрова;
- сухости слизистых оболочек;
- серой окраски кожи на лице.
Также возникают специфические признаки ракового поражения ануса:
- болезненные ощущения в прямой кишке;
- чередующиеся запоры и диареи;
- ложные частые позывы к дефекации;
- слизь и кровь в каловых массах;
- зудящее ощущение в районе заднего прохода;
- снижение тонуса сфинктера;
- нарастающая симптоматика кишечной непроходимости.
Если распространяются метастазы в другие органы, например, например, возникают узлы в области таза или брюшной полости, то добавляется симптоматика, зависящая от пораженных метастазами органов. Также симптомы зависят от размеров первичной опухоли.
Лечение
Анальный рак хорошо поддается лечению при своевременном обнаружении. Для этого применяются следующие способы:
- Методы лучевой терапии. Воздействуя на опухоль радиационным облучением, можно добиться полной гибели атипичных клеток.
- Химиотерапия. Атипичные клетки можно уничтожить путем инъекционного и орального приема химических препаратов.
- Хирургическое вмешательство. Проведение проктологической операции способно избавить человека от опухоли с метастазами, если таковые имеются.
Наиболее эффективным является комплексная терапия при помощи облучения, химических препаратов и операции.
Если опухоль анального отверстия имеет размеры, не позволяющие провести органосохраняющую операцию, то доктор удаляет новообразование вместе с прямой кишкой и частью толстого кишечника, после чего выводит конец кишки через отверстие в брюшной стенке и устанавливает постоянную колостому для выведения из кишечника каловых масс в специальный мешочек.
При данной патологии применяется лучевая терапия дистанционного характера с переднезадних полей, boost-ЛТ, подразумевающая дистанционную лучевую терапию с промежуточного поля, внутритканевая или внутриполостная лучевая терапия радиоактивными иглами. После проведения первого этапа лучевой терапии, осуществляется оценка эффективности выполненной процедуры, если вероятность более 50% регрессии опухоли, пациентам показано повторное облучение.
При применении комбинированного лечения, в качестве химиотерапии назначается митомицин С (ММС) с 5-фторуроцилом (FU). Стандартное введение препарата ММС представлено болюсной инъекцией 10-15мг/м2, FU вводится внутривенно-капельно в дозировке 800-1000 мг/м2 с первого по пятый день, параллельно с лучевой терапией.
Также в широком применении препараты платины (цисплатин, платидиам) и блеомицин.
Рандомизированные исследования, проведенные в последнее время, показали преимущество лекарственного и лучевого лечения рака анального канала, а также дали возможность сделать вывод о преимуществах химиотерапии для лечения пациентов с местнораспространенным раком анального канала.
Чем отличается рак прямой кишки у женщин и мужчин?
В начальных стадиях болезни имеются определенные различия между раком ануса у женщины и мужчины.
Рак заднего прохода у женщин может дать осложнения на органы малого таза и влагалища. Если такое происходит, прорастание опухоли может привести к образованию свища. После этого возникают крайне неприятные последствия, такие как выделение из влагалища каловых масс и газов.
Новообразование у мужчин может задевать стенку мочевого пузыря, также провоцируя образование свища. Постоянное попадание грязи провоцирует возникновение инфекции. Далее может развиться пиелонефрит. На фото в интернете вы сможете увидеть, какие последствия возникают на фоне заболевания.
Несмотря на то, что геморрой и рак заднего прохода имеют схожую симптоматику, все-таки эти болезни будут отличаться некими особенностями, а именно:
- на начальных стадиях геморроя больные жалуются не несильную боль во время дефекации. При раке болевой синдром появляется гораздо позже, чем при геморроидальной болезни. Кроме этого, опухоль может давать отсевы в ближайшие ткани органы брюшной полости и малого таза, вызывая боль в животе, спине, половых органах и промежности;
- кровотечение. При геморрое массивные кровопотери наблюдаются только на поздних стадиях. В основном ректальное кровотечение проявляется каплями крови на туалетной бумаге или унитазе, а также в виде полосок на кале. В данном случае кровь будет артериальной, то есть алого цвета. При раке прямой кишки кровотечение имеет венозный характер, а кровь выделяется вперемешку с испражнениями или в виде сгустков. При распаде опухоли можно увидеть ее частички в кале;
- особенности стула. При геморроем характер и форма каловых масс не изменяется. При росте опухоли, происходит сужение просвета прямой кишки, вследствии чего каловые массы приобретают лентовидную форму или становятся тонкими, как карандаш;
- затруднение дефекации. Запор при геморрое в большинстве случаев купируется путем коррекции питания или приёмом слабительных средств. При раке прямой кишки запоры устойчивы к лечению и часто приводят к непроходимости кишечника;
- болезненные позывы к дефекации (тенезмы). Этот симптом можно выявить только у больных раком заднего прохода;
- нарушение общего состояния характерно только для рака. При геморрое признаки интоксикации могут появиться только при развитии гнойных осложнений, таких как парапроктит, проктит или сепсис;
- наличие отсевов опухоли в других органах и тканях. Давать метастазы может только рак.
Классификация
Анальная область имеет сложное строение и разнообразные эпителиальные типы. В разных своих областях она состоит из:
- Многослойного плоского эпителия;
- Переходного эпителия;
- Цилиндрического (в прямой кишке);
- Железистого (в анальных железах).
Исходя из этого, рак анального канала может иметь много гистологических видов, в зависимости от того, из какой именно ткани он состоит:
- Самым распространенным является рак плоскоклеточный (эпидермоидный). На его долю выпадает около пятидесяти пяти процентов случаев. Он начинает развиваться из наружных тканей ануса в его дистальной части, и очень часто изъязвляется.
- Базалоидный (клоакогенный) рак заднего прохода возникает в проксимальном отделе ануса. Такое образование встречается в двадцати пяти – тридцати процентах случаев.
- Аденокарцинома (аденогенная опухоль заднего прохода) начинает развитие из железистых клеток.
- Может быть сочетанный железисто-плоскоклеточный рак (мукодермоидный) состоит из железистого и плоского эпителия.
- Меланома ануса состоит из слизистой ткани и клеток кожи.
Симптоматика болезни может отличаться в зависимости от гистологического строения и локализации опухоли.
Рак ануса имеет несколько гистологических форм, это обусловлено разновидностью типов эпителия (переходный, многослойный плоский, железистый в анальных железах и цилиндрический в прямой кишке), которым покрыта анальная область.
- Чаще всего встречается эпидермоидная (плоскоклеточная) форма рака ануса (55% случаев), эта форма развивается из наружных тканей канала заднего прохода, дистальнее ректально-анальной линии. Особенностью данной формы является предрасположенность к изъязвлению в дальнейшем.
- В зоне перехода эпителия из цилиндрического в плоский, проксимальнее ректально-анальной линии, обычно встречается клоакогенный (базалоидный) рак ануса (около 30% случаев).
- Из клеток железистого эпителия анальных желез развивается аденокарцинома (аденогенный рак).
- Мукоэпидермальный рак является примером сочетанного железисто-плоскоклеточного рака заднего прохода.
- Темный цвет опухоли может свидетельствовать о её происхождении из кожи и слизистой, такая опухоль классифицируется как меланома.
Выделены следующие стадии рака ануса: 0, І, ІІ, ІІІА, ІІІВ, IV. При самой тяжелой IV стадии рака обычно наблюдаются метастазы в различные органы и лимфоузлы, как правило, такой процесс необратим и очень редко поддается лечению.
Диагностика
Диагностировать рак анального канала можно при помощи следующих мероприятий:
- сбор анамнеза, в ходе которого доктор выясняет, были ли в семье случаи заболевания онкологическими процессами в области анального отверстия;
- первичный осмотр кожного покрова вокруг ануса, а также прямой кишки при помощи ректальных зеркал;
- пальпаторное исследование прямой кишки;
- проведение ректороманоскопии (осмотр стенок прямой кишки с помощью ректороманоскопа);
- ультразвуковое исследование прямой кишки и органов, находящихся в брюшной полости;
- проведения магнитно-резонансной или компьютерной томографии;
- биопсия новообразования для гистологического исследования.
Для того чтобы исключить сопутствующие болезни толстого кишечника доктор проводит ирригоскопию (рентгенография с введением в кишечник контрастного вещества). Исследование органов брюшной полости позволяет определить наличие регионарных метастазов.
Если рак анального канала был диагностирован на ранней стадии развития, то на пятилетнюю выживаемость могут рассчитывать шестьдесят процентов больных. У остальных сорока процентов в течение пяти лет после диагностирования и лечения возникает рецидив. Профилактика рака в анальном отверстии в первую очередь должна быть направлена на предотвращение возникновения вируса папилломы с помощью трехкратной вакцинации.
Фото рака анального канала не приведены в статье из эстетических соображений. Это заболевание имеет схожую симптоматику с другими патологиями, именно поэтому требуется комплексная диагностика. Установить правильный диагноз при наличии выраженной симптоматики довольно просто. В большинстве случаев язва, опухоль или трещина видна сразу же при осмотре. Примерно у 10-25 % пациентов в патологический процесс дополнительно вовлекаются паховые лимфоузлы.
Новообразование можно обнаружить при проведении осмотра ректальным зеркалом или путем пальцевого исследования. Чтобы установить причину возникновения болезни, требуется микроскопическое исследование. При наличии подозрений на развитие рака требуется проведение обследования, которое включает в себя:
- анамнез;
- осмотр;
- выявление сопутствующих болезней;
- пальцевое исследование;
- сфинктерометрию.
После этого онколог осуществляет пальпацию лимфоузлов и биопсию для подтверждения поставленного диагноза. Очень важно отличить аденокарциному от плоскоклеточного рака. Помимо этого проводится тест на ВИЧ.
Для выявления других болезней выполняют обследование прямой кишки методом ректороманоскопии или аноскопии. Женщины должны проходить осмотр у гинеколога для выявления болезней влагалища и шейки матки.
При подозрении на рак пациентам назначают компьютерную томографию для исследования органов брюшины и малого таза, а также рентгенографию легких. Перед операцией требуется частичное или полное обследование толстой кишки в соответствии со всеми стандартами скрининга. К дополнительным исследованиям относят:
- анализ крови;
- исследование печени;
- эндоректальное ультразвуковое исследование.
Дополнительно выполняется биопсия паховых лимфатических узлов, МРТ, КТ. Эти методики применяются при наличии метастазов.
Злокачественная опухоль анального канала относится к таким болезням, развитие которых часто связано с воздействием вируса папилломы человека. Развитие ВПЧ можно предотвратить путем проведения вакцинации. В основном такую вакцину делают подросткам в возрасте 13-17 лет. Вакцина значительно поможет снизить риск возникновения в будущем злокачественных опухолей половых органов, анального канала, головы и шеи.
Несмотря на то, что рак анального канала относится к редким заболеваниямю, у ряда пациентов значительно повышен риск развития подобной патологии. Именно поэтому очень важно своевременно проводить комплексную профилактику. К ней относится устранение основных факторов риска, провоцирующих возникновение заболевания.
Причины появления опухолей
- ВИЧ и слабая иммунная система;
- бородавки на гениталиях, возникшие вследствие инфекционного заражения;
- различные венерические заболевания;
- возрастные изменения в организме;
- вирус папилломы, встречается преимущественно у женщин;
- хронические воспалительные заболевания прямой кишки;
- длительное курение;
- частое раздражение анального отверстия.
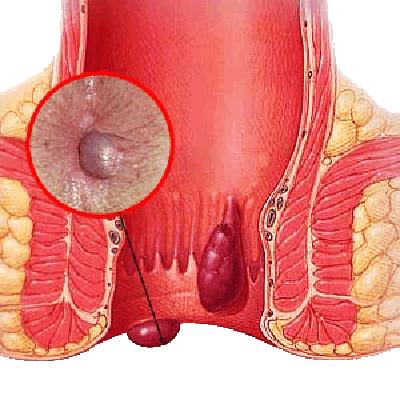
Если уплотнение около заднего прохода у мужчин является симптомом рака ануса (см. фото), то раковые клетки могут поразить также мошонку. В случае женщин рак может перекинуться в область влагалища.
Представители обоих полов рискуют тем, что рак может пустить метастазы в область сфинктера и далее, в область прямой кишки.
В запущенном состоянии метастазы могут поразить паховую область и лимфатические узлы в области таза. К счастью, злокачественные опухоли в области анального отверстия составляют не более 3 процентов, и распространение заболевания ограничивается лишь тем, что это проявляется в виде шишки на сфинктере, которую, в большинстве случаев, можно вылечить.
Как правило, опухоль в заднем проходе свидетельствует о воспалении геморроидальных узлов и развитии геморроя. Симптомы, которые появляются при наружном геморрое можно с большой долей вероятности перепутать с первыми признаками рака заднего прохода.
Онкологические заболевания очень опасны и следует с особой внимательностью относится к первым симптомам их появления.
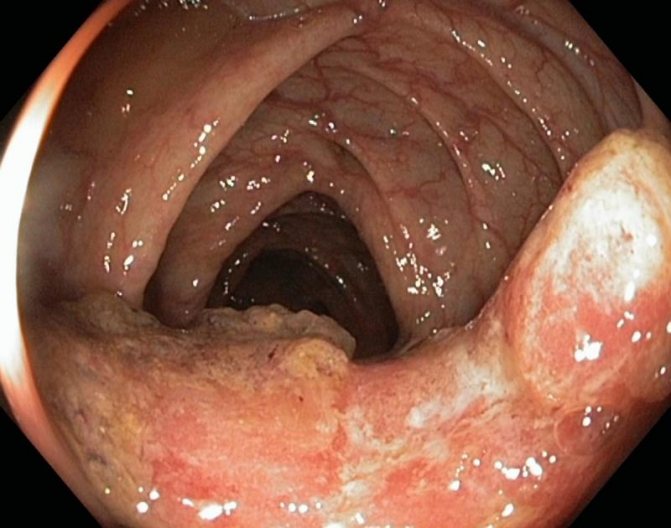
Геморрой или опухоль: как распознать при ректальном пальцевом исследовании?
На первых стадиях боль начинает беспокоить только во время дефекации. Она длится недолго, носит переменный характер. Вскоре боль становится постоянной. Вы также должны быть в курсе того, что боль может дислоцироваться в нижней части живота или половых органах. Следует принять во внимание тот факт, что наличие сильных болевых синдромов не означает, что опухоль уже не операбельна и ее нельзя вылечить.
Рак заднего прохода имеет основные симптомы:
- Сильный зуд в анусе;
- Появление новообразований в виде небольших припухлостей и ранок рядом с задним проходом;
- Наличие разнообразных выделений (кровавых или сопровождающихся неприятным и резким запахом);
- ВПЧ в анамнезе;
- Болезненные ощущения при нажатии на анус;
- Сильная усталость и быстрая утомляемость;
- Если даже при небольшой физической активности наступает отдышка;
- Имеется ощущение полноты кишечника, после того как вы посетили туалет;
- Тошнота.
Боль будет сопровождать вас на всех этапах течения болезни. Большинство людей, страдающих раком заднего прохода, по мере того как первые признаки болезни набирают обороты, жалуются на сильнейшие боли в области таза, некоторые не могут даже сидеть.
Дополнительно заболевание может сопровождаться запорами, но чаще всего они вызваны переживаниями и стрессами, появившимися из-за недуга. Целесообразней будет придерживаться специальной диеты, чтобы избежать задержки стула.
Все пациенты, попавшие на прием к врачу-проктологу или врачу-хирургу, которые выражают жалобы со стороны толстой кишки, обязательно подвергаются ректальному пальцевому исследованию.
При данном обследовании доктор может пропальпировать внутреннюю поверхность начального отдела ректального канала (около 10 см), определив наличие опухоли. Также при пальцевой ревизии прямой кишки отличие рака от геморроя будет заключаться в форме, консистенции и распространенности.
Разновидности
Чаще всего опухоли располагаются у верхнего края внутреннего анального сфинктера или на коже заднего прохода. Однако в запущенных случаях или при злокачественном характере роста они способны распространяться далее по прямой кишке или переходить на окружающие ткани.
Среди злокачественных новообразований в анальном отверстии чаще всего (около 80%) встречается плоскоклеточный рак.
Большинство людей неспособны на ощупь отличить опухоль от геморроидального узла или язвенного дефекта (например, при сифилисе). Чтобы избежать тяжелых осложнений, не стоит заниматься самолечением, не зная точного диагноза.
Доброкачественные опухоли
Доброкачественная опухоль возле заднего прохода может быть таких видов:
-
Полип/аденома;
- Папиллома, остроконечная кондилома;
- Фиброма;
- Липома.
Сами по себе они не представляют угрозы для жизни, однако при отсутствии лечения некоторые из них могут озлокачествляться. Ввиду этого их удаление является одним из способов профилактики рака.
Полип
Аденомы чаще локализованы в слизистой оболочке анального канала или около него. Обнаружение лишь одного является основанием для проведения более глубокой диагностики, так как они могут поражать практически весь желудочно-кишечный тракт.
Они имеют чаще овальную или шаровидную форму до 3 см в диаметре, встречаясь как у детей, так и у взрослых. В большинстве случаев не беспокоят больного до того, как новообразование значительно увеличится в размерах. К тому же имеет значение локализация и гистологическое происхождение.
Первыми симптомами обычно являются следующие:
- Кровотечение из заднего прохода (при их травматизации);
- Чувство дискомфорта или наличия инородного тела в перианальной области;
- При значительном увеличении в размерах и множественном поражении приводят к проблемам со стулом (диарея или запор), также провоцируя ложные позывы к дефекации, появление отеков.
Наличие аденом является основанием для регулярного эндоскопического обследования, так как они играют роль в возникновении колоректального рака.
Папиллома и остроконечная кондилома
Причина появления наростов в аноректальной области и коже, окружающей ее, — вирус папилломы человека (ВПЧ), который в большинстве случаев передается половым путем.
Существует более 100 штаммов этого возбудителя, причем несколько из них с высокой долей вероятности способны спровоцировать развитие рака (16, 18, 31,35 и другие).
Главным признаком заболевания является разрастание кондилом/папиллом на коже вокруг заднего прохода, но при запущенном процессе они прорастают уже в анальное отверстие, вызывая жжение, зуд, различные слизисто-кровянистые выделения, дискомфорт. Чаще безболезненны, поэтому больные их обнаруживают случайно при посещении душа или туалета.
Фиброма
Фиброма представляет собой опухоль, происходящую из клеток соединительной ткани. Встречается нечасто, поэтому достоверных данных о причинах ее появления нет. Принято считать, что она носит наследственных характер, провоцирующие факторы — хроническое воспаление, травмы, пожилой возраст, гормональные и иммунные нарушения.
При критическом нарушении дифференцировки и деления клеток есть риск малигнизации (перехода в рак).
Основная жалоба, которая приводит больных к врачу – эстетический дискомфорт.
Липома
Липомы развиваются из жировой ткани, поэтому могут локализоваться практически в любом месте, в том числе и в перианальной области. Образования любого размера, плотности, чаще округлой формы. Значительное увеличение липом может вызывать чувство дискомфорта в этой области, при этом легко травмировать их поверхность, что замечают по появлению следов крови на бумаге, каловых массах, нижнем белье. Поврежденные опухоли могут воспалиться из-за присоединения вторичной инфекции, вызывая отечность окружающих тканей.
Злокачественные опухоли
В канале заднего прохода располагается Z-линия, представляющая собой слизисто-кожный переход, гистологическое строение которого различно на разных уровнях. Большинство видов рака происходят именно из этого эпителия.
Злокачественная опухоль в заднем проходе бывает таких видов:
- Плоскоклеточная карцинома;
- Базаллиодиная карцинома;
- Карциномы анальных протоков;
- Карциномы, сочетающиеся с анальными свищами;
- Злокачественная меланома;
- Болезнь Боуэна;
- Эстамаммарная форма болезни Педжета.
Плоскоклеточная карцинома
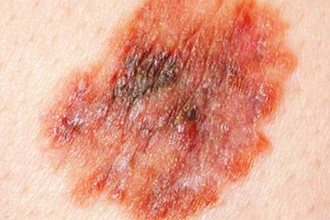
На ранних стадиях их довольно сложно макроскопически дифференцировать от папилломы, первичного сифилитического шанкра, анальной трещины или выпавших геморроидальных узлов. Долгое время заболевание протекает без выраженных признаков, но становится случайной находкой при прохождении профилактических осмотров, выполнении гигиенических процедур или половом акте.
Базаллиодиная карцинома
Этот вид опухолей произрастает из эндо-эктодермальной переходной линии в верхней трети заднего прохода. По своему морфологическому строению они сходны с базальноклеточной карциномой кожи, что и обусловило их название. Заболевание имеет тенденцию к формированию изолированных опухолевых конгломератов из клеток, которые содержат мелкие круглые ядра правильной формы.
Характерным отличием от других видов является наличие периферических групп раковых клеток в виде «частокола». Сама опухоль может быть разной степени дифференцировки, что обуславливает злокачественность.
Карциномы анальных протоков
Протоки анальных желез открываются на уровне переходной линии. Карциномы, произрастающие из них, встречаются очень редко. Они представляются собой плоскоклеточную опухоль, преимущественно поражая подслизистый слой. С прогрессированием заболевания может происходить их изъязвление, что сопровождается развитием болевых ощущение или симптомов интоксикации при присоединении вторичной инфекции. На поздних стадиях карциному анального протока почти невозможно отличить от других видов рака заднего прохода у человека.
Карциномы, сочетающиеся с анальными свищами
Хронический парапроктит обычно не приводит к развитию рака. Однако длительно персистирующие свищи или абсцессы, которые не подвергались должному лечению, являются типичным очагом инфекционного воспаления. Это приводит к изменениям созревания и роста клеток (мета- и дисплазия), что потенциально повышает риск малигнизации.
При этом возможно сочетанное развитие как парапроктита, так и анального рака другого происхождения, поэтому далеко не всегда можно установить прямую связь.
Злокачественная меланома
На сегодняшний день меланома является одной из наиболее злокачественных и тяжелых онкологических заболеваний, которое очень быстро прогрессирует и метастазирует.
Постепенно они начинают возвышаться над кожей, склонны к изъязвлению, беря начало от переходной линии. Рост происходит по направлению к прямой кишке. Заболевание может очень быстро пройти все стадии развития, никак не проявляя себя, в чем состоит основная его опасность. Чаше всего обнаруживают в первую очередь метастазы при появлении жалоб со стороны других органов.
Болезнь Боуэна
Болензь Боуэна считается очень редкой, поражая перианальную область. Опухоль растет внутрикожно крайне медленно, не вызывая никаких характерных симптомов. При значительном ее распространении визуально определяется пораженная область в виде красноватой бляшки, которая покрывается струпом и имеет неправильной формы края. Это может впоследствии вызывать неинтенсивный зуд, жжение, реже – боль. Основной признак заболевания – наличие «гигантских галоидных клеток Боуэна» при гистологическом исследовании. Редко растет инвазивно, не поражая окружающие ткани, и почти не метастазирует.
Экстрамаммарная форма болезни Педжета
Наиболее редко встречающееся злокачественное заболевание перианальной зоны, которое представляет достаточно большие трудности в диагностике, поэтому чаще принимается за другой вид рака, особенно на последних стадиях.
Проявляется в виде экземоподобного поражения аноректальной зоны, возвышаясь над уровнем кожи. Опухоль имеет мягкую консистенцию и мокнущую поверхность красновато-серого оттенка. Фактически болезнь Педжета является слизь-продуцирующей карциномой, которая происходит из перианальных потовых желез, распространяясь интрадермально.
Как определить рак прямой кишки или геморрой по результатам ректороманоскопии и фиброколоноскопии?
Ректороманоскопия и фиброколоноскопия – это основные методы диагностики заболеваний толстой кишки, в том числе рака и геморроя.
Эти методы позволяют изучить кишечник изнутри и провести забор тканей для гистологического теста.
При раке прямой кишки можно выявить следующие эндоскопические признаки:
- наличие опухоли;
- сужение просвета ректального канала;
- сглаживание складок прямой кишки;
- нарушение подвижности прямой кишки, вследствии прорастания опухоли на другие ткани или органы.
Окончательный диагноз специалист может поставить только после получения результата гистологического теста, который достоверно расскажет, из каких клеток состоит новообразование.
Таким образом, геморрой и рак прямой кишки – это два абсолютно разных заболевания, которые отличаются причинами развития, клиническим течением, диагностическими признаками, лечением и прогнозом. На начальных стадиях эти болезни довольно трудно отдифференциировать, но в определенный момент появляются признаки, которые дают четко понять, с чем мы имеем дело.
Симптомы
При обнаружении у себя шишки около заднего прохода, следует немедленно обратиться к врачу. Даже если это не раковая опухоль, а лишь геморрой, к лечению всё равно необходимо приступить как можно раньше.
Основные симптомы развития новообразования таковы:
- болезненные ощущения при опорожнении кишечника;
- выделение крови, слизи или гноя вместе с фекалиями;
- жжение, зуд и прочий дискомфорт в области анального отверстия;
- уплотнение сфинктера, ощущение, что набух анус и в нём находится посторонний предмет;
- набухание лимфатических узлов в области таза;
- спазмы сфинктера и острые боли;
- метеоризм и непроходимость кишечника;
- потеря аппетита и снижение веса.
К сожалению, многие пациенты не обращаются вовремя к врачу и тянут до того момента, когда опухоль уже становится невозможно игнорировать. Помимо внешнего осмотра новообразования лечащий врач может осуществить пальпацию прямой кишки для определенная её состояния.
Методы диагностики
Для обнаружения новообразований помимо внешнего осмотра применяется инструментальная диагностика, которая может включать в себя анаскопию, ректороманоскопию, колоносокпию, эндоскопию, проктоскопию УЗИ, томографию, гистологическую пробу на предмет раковых клеток и пункцию из лимфоузлов для определения их состояния. Решение о необходимости конкретного вида исследования принимает ваш лечащий врач.
Продолжительность жизни пациентов
Правильный контроль после завершения терапии – залог успеха в борьбе против злокачественного новообразования. После завершения курса химиотерапии требуется проведение регулярных осмотров, особенно в первые 2 года. Окончательный результат комплексной терапии и решение относительно проведения дальнейшего лечения принимается не ранее, чем через 6 месяцев.
Оптимальное обследование в течение первых 2 лет включает в себя осмотр доктора, МРТ и УЗИ каждые 3 месяца. Один раз в год также выполняется рентгенография. Рак анального канала не относится к наследственным болезням.
Данные относительно качества жизни пациентов немногочисленные и довольно удовлетворительны за исключением только пациентов со значительным ухудшением функции сфинктера. Полноценное функционирование сфинктера сохраняется у большинства больных.
К сожалению, ни один доктор не способен ответить на этот вопрос, так как это зависит от многих обстоятельств, и для каждого конкретного пациента выживаемость определяется исходя из различных показателей.
Чаще всего это зависит от степени протекания болезни. Если процесс образования опухоли не перешел границы допустимых пределов, пока еще можно оказать необходимую помощь, шансы намного выше. Неутешительный прогноз ждет людей, у которых обнаружились опухоли в нижеампулярном отделе. Дополнительный минус таких образований в том, что они способны появиться вновь, спустя какое-то время.
Следует знать, что степень успеха будет зависеть и от вида опухоли. Они делятся на группы по месту дислокации. Так, прогноз лечения для низкодифференцированных опухолей наиболее благоприятен, поэтому шанс вылечиться от такого рака вполне возможен.
Важно! Отказ пациента от лечения в случае такого заболевания уменьшит в разы возможность выздороветь. Смерть в таких случаях неизбежна.
Большинство пациентов, которые получили крайне неутешительный диагноз, могут надеяться на положительный исход событий. Как было сказано ранее, рак может поддаваться лечению на ранних стадиях болезни.
Для того чтобы иметь хорошие шансы на скорейшее выздоровление, следует соблюдать все вышеупомянутые правила. Так же необходимо соблюдать все предписания вашего врача. В настоящее время уровень медицинского обслуживания значительно вырос, что дает возможность не только вовремя диагностировать болезнь, но и принять все необходимые меры по ее устранению. Поэтому не теряйте надежду, а доверьтесь грамотным и квалифицированным специалистам, чтобы увеличить ваши шансы на полное выздоровление.
Диагностика рака ануса
Правильная ранняя диагностика рака ануса затруднена в связи с отсутствием характерных признаков и широким спектром местных и общих симптомов. При подозрительных проявлениях показано комплексное обследование — общий физикальный осмотр больного, пальцевое, эндоскопическое, ультразвуковое, цитологическое и гистологическое исследования.
Тщательный осмотр анальной области и пальцевое аноректальное исследование в различных положениях (лежа на спине, колено-локтевом положении, «на корточках», у женщин – бимануальное); позволяют оценить состояние слизистой ануса и прямой кишки, установить наличие новообразований, их границы и размеры. Проводится пальпация паховой области для определения увеличения лимфатических узлов.
Обязательно выполнение ректороманоскопии (аноскопии, проктоскопии) с одновременным проведением прицельной биопсии подозрительных участков. Ректороманоскопия позволяет уточнить локализацию, размер и тип новообразования. Выполняют цитологическое исследование анального мазка – PAP-тест, при необходимости – пунктата паховых лимфоузлов, а также гистологическое исследование тканей, взятых при эндоскопической биопсии.
При подтверждении диагноза рака ануса для определения распространения (стадии) опухолевого процесса проводится дополнительное обследование, включающее колоноскопию и ирригоскопию, трансректальную ультрасонографию, УЗИ, МРТ или КТ органов брюшной полости, лимфатических узлов, рентгенографию грудной клетки. Рак ануса следует дифференцировать от других заболеваний кишечника, таких как геморрой, полипы, аноректальные трещины и др.
Прогноз
Примерно у 50-70 % больных после проведения лучевой терапии удается достичь полной регрессии рака и избавления от болезни. Однако даже при самом положительном исходе пациенту обязательно нужно наблюдаться у онколога в течение как минимум 5 лет, и только после этого злокачественное новообразование считается полностью вылеченным.
Однако чем больше размеры или прорастание опухоли, тем менее вероятно полное ее устранение. При слабо выраженной регрессии после первого этапа лучевой терапии проводится полное иссечение прямой кишки и заднего прохода.
Хирургическое лечение
При опухоли небольшого размера, расположенной кнаружи от анального края основным методом лечения может быть хирургия. Это возможно только в том случае, если хирург может удалить образование, не затрагивая функцию кишечника.
Когда еще может применяться хирургическое лечение:
- после химиолучевой терапии при неполном избавлении от опухоли
- при признаках рецидива опухоли
- при невозможности получать лучевую терапию, например, если она уже проводилась на органах таза
- для устранения закупорки кишечника до лечения с помощью химиолучевой терапии
- если лечение проходит женщина, которая в будущем хочет иметь детей
Продолжительность жизни пациентов
Согласно отзывам пациентов, рак анального канала довольно хорошо поддается лечению, особенно если своевременно была обнаружена опухоль. Лечение обязательно должно быть комплексным, и для этого назначается операция, лучевая терапия и химиотерапия. Помимо этого, дополнительно обязательно нужно соблюдать строгую диету, а также вести здоровый образ жизни.
При грамотном подходе к процессу лечения можно добиться очень хороших результатов и избавиться от болезни полностью. В редких случаях наблюдается рецидив злокачественного новообразования, а также возникновение метастазов по всему организму. В таком случае требуется более длительное и сложное лечение.
Рак анального канала относится к редким и опасным болезням, но при грамотном подходе можно добиться очень хорошего результата и избавиться от патологии.
Лечение
Анальный рак хорошо поддается лечению при своевременном обнаружении. Для этого применяются следующие способы:
- Методы лучевой терапии. Воздействуя на опухоль радиационным облучением, можно добиться полной гибели атипичных клеток.
- Химиотерапия. Атипичные клетки можно уничтожить путем инъекционного и орального приема химических препаратов.
- Хирургическое вмешательство. Проведение проктологической операции способно избавить человека от опухоли с метастазами, если таковые имеются.
Наиболее эффективным является комплексная терапия при помощи облучения, химических препаратов и операции. Если опухоль анального отверстия имеет размеры, не позволяющие провести органосохраняющую операцию, то доктор удаляет новообразование вместе с прямой кишкой и частью толстого кишечника, после чего выводит конец кишки через отверстие в брюшной стенке и устанавливает постоянную колостому для выведения из кишечника каловых масс в специальный мешочек.
Лечение рака ануса
В лечении рака ануса применяют различные методы: хирургические, лучевую (радиационную) терапию, химиотерапию, выбор которых зависит от локализации и размера опухоли, стадии заболевания, сопутствующей патологии, результатов первичного лечения (наличия рецидивов).
В настоящее время стандартом лечения рака ануса и анального канала является комбинированная химиолучевая терапия. Плоскоклеточный рак ануса имеет относительно высокую радиочувствительность, что позволяет с помощью ионизирующего излучения достичь устранения опухоли и при этом сохранить запирательную функцию анального сфинктера. Применяют дистанционную радиотерапию переднезадних и промежностного полей, а также внутриполостную и внутритканевую лучевую терапию радиоиглами с 60Со. Облучению также подвергают паховые лимфоузлы. Для усиления радиационного воздействия на опухоль используют местную гипертермию (разогрев опухоли до 42–43°С с помощью внутриполостного облучения сверхвысокой частоты).
Химиотерапия оральными или внутривенными препаратами усиливает лечебный эффект радиотерапии, воздействуя одновременно на опухоль и метастазы в регионарных лимфоузлах, но имеет побочное действие. В комбинированном лечении рака ануса применяют сочетание низкодозированной дистанционной лучевой терапии и химиотерапии митомицином C и 5-фторурацилом, позволяющее при небольших размерах опухоли в большинстве случаев добиться полного излечения и провести эффективную предоперационную подготовку.
Эффективность консервативного комбинированного лечения рака ануса делает его альтернативой оперативного вмешательства — брюшно-промежностной экстирпации прямой кишки с формированием постоянной колостомы. При данной радикальной хирургической операции проводится широкое иссечение опухоли и прилегающих к ней тканей кишечника, анального сфинктера, иногда и перианальной области. При выявлении метастазов рака ануса в паховых лимфоузлах необходимо выполнение паховой лимфаденэктомии. Показанием для радикальной хирургической операции является появление рецидивов опухоли после проведенной химиолучевой терапии и развитии гнойно-некротических осложнений.
Прогноз и профилактика рака ануса
В зависимости от стадии рака ануса хирургическое лечение может помочь достичь длительной ремиссии: 5-летняя выживаемость после операции при отсутствии регионарных метастазов составляет 55-70%, при их наличии – около 20%. Комбинированное химиолучевое лечение позволяет излечить рак ануса у 80% пациентов, с опухолью диаметром менее 3 см. Рецидивы при этом возникают менее чем в 10% случаев. Для оценки результатов проведенного лечения рака ануса и предупреждения рецидива заболевания необходимо дальнейшее наблюдение проктолога.




 Полип/аденома;
Полип/аденома;