Записаться к врачу
Вызов педиатра на дом
Наши врачи
Наши цены
Эзофагитом называют воспалительный процесс в пищеводной стенке. Патология затрагивает слизистую органа, а при прогрессировании проникает и в более глубокие его ткани. В гастроэнтерологической практике эзофагит наиболее широко распространен среди расстройств пищевода. Он развивается как самостоятельная болезнь или на фоне других нарушений.
Эзофагит у детей протекает в острой или хронической форме:
- первая форма характеризуется ярко выраженной клинической картиной и развивается на фоне прямого воздействия на внутреннюю оболочку пищевода;
- симптомы эзофагита у детей с хроническим течением отличается слабо выраженными симптомами. Патология прогрессирует постепенно на фоне других нарушений и может грозить формированием стеноза – сужением просвета пищевода.
Чаще встречающиеся формы рефлюкс-эзофагит у детей – это катаральная и отечная. Глубина поражения также различается и может затрагивать от поверхностных слоев до глубоких подслизистых тканей, сопровождаясь кровотечением. Поэтому при обнаружении этого недуга необходимо незамедлительное лечение.
Что это такое
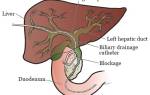
Эзофагит является воспалительным процессом, вызванным в результате выброса содержимого желудка в пищевод. При нормальном состоянии содержимое желудка не может попасть в пищевод, поскольку мышечный сфинктер в нижней части этого органа сомкнут и препятствует этому. Он вовремя открывается для ввода пищи в желудок и своевременно закрывается. Когда функция сфинктера нарушена и мышечное кольцо закрывается не полностью, то в пищевод попадают желудочные соки и кислоты вместе с перевариваемой пищей. Контактирование содержимого желудка со слизистой вызывает развитие рефлюкс эзофагита.
Рефлюкс эзофагит проявляется и у здоровых детей, при этом состояние носит кратковременный характер, поэтому ребенок не ощущает изменения и дискомфорта.
Когда состояние повторяется периодическим образом, вызывая плохое самочувствие у ребенка, необходимо обратиться за врачебной помощью.
Причины развития рефлюкса
У детей после года рефлюкс развивается за счет недостаточности кардии пищевода, когда сфинктер пищевода зияет частично или полностью. Это происходит при гастродуодените, язвенной болезни: из-за спазмов и гипертонуса желудка повышается внутрижелудочное давление и снижается в целом подвижность пищеварительного тракта.
Причиной нарушенной моторики могут стать:
- нарушение анатомии (грыжа пищеводного отверстия диафрагмы, короткий пищевод и др.);
- нарушение регуляции пищевода вегетативной нервной системой (стрессы, укачивание в транспорте);
- ожирение;
- сахарный диабет, когда беспокоит сухость во рту и мало слюны: слюна, имеющая щелочную реакцию, частично «гасит» кислотность попавшего в пищевод содержимого желудка и препятствует развитию рефлюкс-эзофагита;
- болезни органов пищеварения (гастриты, язвенная болезнь желудка).
Как выглядит
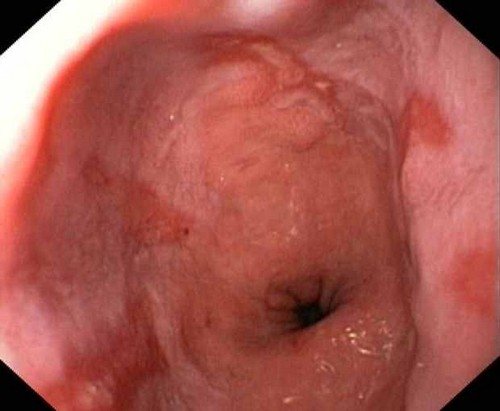
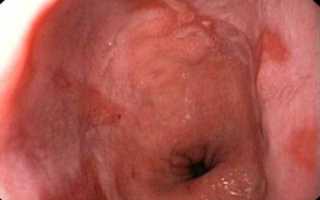
В результате развития рефлюкс эзофагита можно увидеть изменения контуров пищевода, изъязвления, отечность стенок и скопление слизи.
При нормальном функционировании мышечное кольцо открывает просвет для прохождения пищи в желудок через пищевод и своевременно плотно закрывает его, поскольку перистальтика сфинктера не нарушена.
При ослаблении мышечного кольца и нарушении его функциональности наблюдается патологическое состояние. Желудочная кислота вместе с пищей поступает обратно в пищевод. Желудочный сок в составе массы, поступающей обратно, вызывает раздражение и воспаление слизистой оболочки пищевода. В результате анатомической аномалии происходит выпячивание желудка через ослабленную диафрагму.
Другие проявления заболевания
Рефлюкс-эзофагит, помимо характерных симптомов, проявляется внепищеводными проявлениями. К ним относятся: ночной кашель, рефлюксный отит, ларингит, фарингит.
По статистике у 70% детей с данной патологией есть проявления бронхиальной астмы, развивающиеся из-за микроаспирации содержимого желудка. Позднее вечернее обильное кормление может спровоцировать рефлюкс и развитие приступа удушья у ребенка.
В связи с этим требует пристального внимания:
- появившийся кашель, воспаление уха, не связанные с инфекцией;
- изменившийся тембр голоса у ребенка;
- разрушение молочных зубов раньше сроков их смены;
- нарушение глотания;
- резкая потеря веса;
- длительно непрекращающаяся икота;
- кал и рвотные массы черного цвета или наличие в них следов крови;
- изменение в поведении ребенка: агрессия или отсутствие интереса к игрушкам;
- проблемы с кишечником: запоры, поносы, метеоризм.
Симптомы
У малышей грудного возраста причиной рефлюкса может являться переполнение желудка едой, редко — пищевая аллергия, сужение пищеводного отверстия. У детей могут быть врожденные или приобретенные патологии системы пищеварения.
У детей старшего возраста рефлюкс развивается в результате гастродуоденальных заболеваний, в основном при недостаточности кардиального сфинктера, при остром или хроническом гастрите, при язве желудка и 12 – перстней кишки. У детей школьного возраста рефлюкс может развиваться в итоге нерегулярного питания и чрезмерного употребления конфет, жирных продуктов, сладостей.
Родители должны быть внимательны к жалобам ребенка, когда замечают беспокойство, отказ от еды на продолжительное время. Симптоматика заболевания может быть неспецифичной, ее можно спутать с другими заболеваниями. У ребенка может наблюдаться:
- Отсутствие аппетита на продолжительное время;
- Плохой запах изо рта, тревожно особенно, если у малыша нет проблем с зубами;
- Икота, признаки удушья;
- Изменение тембра голоса;
- Кашель, не связанный с простудными заболеваниями;
- Затрудненный процесс глотания;
- Воспалительный процесс в ухе;
- Ранее разрушение молочных зубов.
У новорожденных детей рефлюкс встречается практически всегда. Нормальными считаются срыгивания, когда они носят редкий характер и при этом малыш не худеет. У здорового ребенка рефлюкс после 4-го месяца появляется редко, а к 10-ому месяцу полностью исчезает. В указанный период состояние не требует лечения. Если после этого у ребенка рефлюкс повторяется, нужно обращаться к врачу. У грудничков заболевание протекает:
- Коликами;
- Образованием газов в кишечнике и трудностями их отхождения;
- Повторным глотанием пищи.
В некоторых случаях рефлюкс может быть опасным для здоровья. Срочно обратиться к врачу следует при наблюдении неэффективности обычных медикаментов против рефлюкса и при стремительной потере веса малыша. Тревожными симптомами являются:
- Трудности в проглатывании пищи;
- Черный цвет рвотных масс или следы крови в них;
- Внезапно повышенная температура;
- Икота, которая долго не проходит;
- Стул черного цвета.
Профилактика у ребенка
В зависимости от возраста ребенка и стадии заболевания, избавиться от рефлюкса можно без медикаментозного лечения, воспользовавшись некоторыми методами профилактики. Таким образом, для новорожденных профилактика рефлюкса следующая:
- в кроватке следует ребенку немного приподнимать голову;
- после кормления держать новорожденного в вертикальном положении, пока не выйдет воздух;
- если ребенок на искусственном вскармливании, то смесь не должна быть слишком жидкой;
- в некоторых случаях может помочь смена режима питания.
Детям старшего возраста следует приподнять голову в кровати, сразу после употребления пищи на протяжении двух часов не принимать горизонтальное положение, не бегать, не прыгать и не делать резких наклонов туловища. Чтобы предотвратить рефлюкс, необходимо отказаться от продуктов питания, которые раздражают стенки желудка. Питание ребенка с рефлюксом должно быть частым, но маленькими порциями, важно чтобы малыш не переедал. Врачи рекомендуют детям вести активный образ жизни и посещать спортивные секции.
Признаки
Признаки гастроэзофагиального рефлюкса у детей до 5 лет могут проявляться по-разному. Малыш может жаловаться на неприятный горьковато – кислый вкус во рту, может отказаться есть, поскольку после каждого приема еды появляются боли. У ребенка дыхание становится затрудненным, особенно когда маленький пациент болеет астмой, начинает снижаться вес, появляются рвотные позывы.
У детей старшего возраста и у подростков определить заболевание легче, так как они могут охарактеризовать болевые ощущения, дискомфорт. Специфическими признаками являются:
- Появление привкуса кислоты во рту или в пищеводе;
- Тошнота;
- Изжога, жжение и боль в грудной клетке (посередине груди);
- Боли в период приема пищи;
- Чувство плохого прохождения пищи по пищевой трубе.
Боли могут усиливаться во время сна.
Признаками заболевания у годовалых детей являются выгибание спины или шеи от чувства боли, фонтанная рвота, отказ от кормления, плач перед кормлением и после.
Диагноз врожденной аномалии пищевода
Диагноз врожденной аномалии пищеводау новорожденных устанавливают при введении в пищевод (по тонкому катетеру) небольшого количества подкрашенного изотонического раствора. В случае атрезии жидкость тотчас выделяется наружу, а при пишеводно-трахеальном свище попадает в трахею и вызывает кашель. Для уточнения характера порока производят рентгенологическое исследование, при котором в просвет пищевода вводят 1-2 мл йодолипола, что позволяет обнаружить слепой конец пищевода, уровень его расположения, протяженность и степень сужения, наличие сообщения просвета пищевода с бронхами или трахеей.
При удвоении пищевода отмечают дополнительную тень с четкими контурами, примыкающую к тени средостения и оттесняющую пищевод. При коротком пищеводе часть желудка расположена выше диафрагмы. Недостаточность нижнего пищеводного сфинктера проявляется желудочно-пищеводным рефлюксом контрастного вещества во время рентгенологического исследования.
Главную роль в диагностике пороков развития пищевода играют эзофаго-и бронхоскопия.
Классификация и степени
Патологический рефлюкс протекает в острой и хронической форме.
Острая форма болезни развивается на фоне существующих заболеваний ЖКТ. Основными симптомами данной формы являются нарушение работы ЖКТ, наличие очага инфекции в организме, авитаминоз. Малыш выглядит нездоровым, наблюдаются затруднения при глотании, боль в грудной клетке.
Хроническое течение заболевания проявляется в качестве осложнения другого заболевания пищеварительной системы. Нечасто эзофагит возникает первично, что обусловлено спецификой питания. Протекает хроническая форма рефлюкса выраженной симптоматикой.
В зависимости от характера заболевания у ребенка классифицируют следующие типы рефлюкса:
- Катаральный. Наблюдается поверхностное поражение слизистой оболочки без эрозивного процесса. Проявляется в результате воздействия механического или термического раздражителя. Для лечения проводят консервативную терапию.
- Отечный. Данный тип характеризуется утолщением стенок пищевода, отечностью слизистой, пищевод при этом сужается.
- Эксфолиативный. Является тяжелой формой заболевания. Наблюдается отделение фибрина от слизистой оболочки, что провоцирует сильный кашель, болезненность, кровотечения и перфорацию пищевода.
- Псевдомембранозный. Протекает образованием пленки из фибрина серо – желтого цвета на слизистой, которая со временем сменяется язвами и эрозивными образованиями. У ребенка наблюдаются тошнота, рвотные позывы, в рвотных массах фиксируются фрагменты пленки.
- Эрозивный. Серьезная форма рефлюкс – эзофагита. Протекает покраснением слизистой, развитием микроабсцессов, отеком пищеводных желез. Решением проблемы является хирургическое вмешательство.
Выделяют четыре степени развития заболевания. От степени зависят симптомы и схема лечения.
- На первой степени патологического рефлюкса наблюдается раздражение пищевода содержимым желудка. Под влиянием агрессивного вещества, содержащегося в массе, слизистая оболочка пищевода отекает, становится красной, фиксируются единичные эрозивные поражения. Симптомы на этой степени отсутствуют или слабо выражены.
- На второй степени эзофагит протекает с определенной симптоматикой, что связано с эрозивным поражением слизистой пищевода. На слизистой наблюдаются пятна размером 3 – 6 мм, которые иногда сливаются, постепенно захватывая всю поверхность пищевода.
- Третья степень патологии у малыша характеризуется выраженной симптоматикой. Фиксируются затруднение процесса глотания, сильные боли, формирование дефектов на слизистом пищевода, чувство неудобства в зоне желудка. При данной степени поражение пищевода занимает более 70%. Язвенные поражения сливаются. Ребенок жалуется на чувство жжения и тяжесть в грудной клетке, особенно после приема пищи.
- Четвертая степень выражается масштабным язвенным поражением пищевода (более 75 %). Симптомы более выражены, постоянно беспокоят ребенка. Пациент жалуется на боли в зоне желудка, неприятный привкус во рту, глотание становится невозможным на фоне сильного дискомфорта и жжения. Данная стадия является самой опасной и тяжелой для малыша, поскольку это черта, после которой возникает риск развития онкологических заболеваний ЖКТ.
Патологический рефлюкс выявляется в большинстве случаев со второй степени, когда симптоматика становится выраженной. На третьей и четвертой степени часто прибегают к хирургическому вмешательству.
Среди экстраэзофагеальных проявлений различают:
- Бронхолегочные;
- Отоларингологически;
- Кардиологические;
- Стоматологические.
Лекарства
Чтобы вылечить рефлюкс-эзофагит, врач может назначить маленькому пациенту прием лекарственных препаратов. В медицине лекарства от рефлюкса подразделяют на несколько групп:
При лечении болезней ЖКТ у детей воздержитесь от народной терапии и доверьте здоровье ребёнка специалистам.
- Антисекреторные. Данная группа медикаментов предназначена для снижения уровня кислотности в желудочном соке. К таким препаратам относятся: «Омепразол», «Фамотидин». Эти лекарственные средства способны купировать изжогу и снимать раздражение со стенок пищевода и желудка. Дозировка определяется индивидуально врачом в зависимости от возраста и степени тяжести недуга.
- Прокинетики. Врач назначает прокинетические средства для увеличения тонуса сфинктера пищевода. К таким медикаментам относятся: «Мотилиум», «Домидон», «Мотилак». Дозировку назначает врач.
- Антациды. Предназначены антацидные препараты для нейтрализации избытка соляной кислоты в желудочном соке. Это такие лекарственные средства, как «Ренни», «Алмагель», «Фосфалюгель», «Маалокс» и «Де-нол». Медикамент для терапии ГЭР «Де-Нол» назначается детям старше четырех лет. В зависимости от тяжести протекания недуга и возраста больного, доктор определяет длительность курса терапии и дозировку.
Категорически запрещено заниматься самолечением детей, пренебрегать рекомендациям врачей по дозировке и длительности курса терапии. Особенно следует быть осторожными с антацидными препаратами, которые могут вызвать у ребенка диарею.
Код по МКБ 10
Согласно МКБ — 10 (международная классификация болезней), эзофагит относится к болезням пищевода, желудка и 12 – перстней кишки. Рефлюкс – эзофагит по МКБ – 10 имеет классификацию К 21.0 – рефлюкса с эзофагитом, К 21.9 – без эзофагита.
Применяется также классификация по Савари Миллеру:
- Степень А. Пораженная зона пищевода достигает до 4 мм, наблюдаются язвы, которые не сливаются друг с другом;
- Степень В. Пораженный участок увеличен до 5 мм. Эрозийные участки местами могут сливаться;
- Степень С. Пораженный язвами участок достигает до 5-ой части пищевода;
- Степень Д. Пищевод поражен на 75%.
Способы лечения
Тактика лечения ГЭРБ зависит от возраста ребенка и степени структурных изменений в пищеводе. Чтобы избавиться от болезни, нужен комплексный подход.
Устранение рефлюкса без лекарств
У грудничков и дошкольников схема лечения в основном включает немедикаментозную коррекцию. В нее входит изменение положения тела и режима питания. Кормление младенцев проводят под углом 50-60°. Если ребенок находится на искусственном вскармливании, педиатры рекомендуют выбирать смеси с антирефлюксным эффектом. Такое питание выпускают с пометкой «АР». Во время сна положение головы и верхней части туловища должно быть приподнятым, чтобы избежать рефлюкса.
Легкую форму ГЭРБ у детей школьного возраста лечат при помощи диеты и изменением положения во время сна. Головной конец кровати приподнимают на 15-20 см. Такая мера обеспечивает снижение рефлюкса. В некоторых случаях помогает устранение факторов, провоцирующих обратное движение пищевого комка: отказ от лекарств, вызывающих патологию, снижение физической активности, связанной с повышением внутрибрюшного давления.
Если болезнь связана с ожирением, проводят мероприятия по уменьшению веса. При этом ребенку нужна консультация эндокринолога, т.к. избыточная масса обычно связана с гормональными нарушениями.
Медикаменты
Решение о назначении лекарственной терапии врач принимает с учетом общего состояния ребенка, жалоб родителей. Схема терапии включает препараты:
- ингибиторы протонной помпы (ИПП) – Рабепразол, Париет;
- Н2-блокаторы гистамина – Ранитидин;
- прокинетики – Мотилиум, Мотилак;
- средства, регулирующие моторику ЖКТ, – Тримебутин, Тримедат;
- невсасывающиеся антациды – Маалокс, Лактамил, Гевискон;
- ферменты – Креон, Панкреатин.
Комбинация лекарств подбирается исходя из возраста ребенка, сложности заболевания.
Антациды помогают, если их использовать в сочетании с другими препаратами. Если их употреблять отдельно, они помогают снять изжогу и рефлюкс, но симптомы возвращаются через 4-5 часов.
Длительность курса терапии при поверхностной форме эзофагита составляет 10-14 дней. Схема лечения включает прокинетики и невсасывающие антациды. Для заживления эрозий и язв потребуется больше времени, поскольку в воспалительный процесс вовлечены глубокие слои слизистой. Единичные эрозии, которые не сливаются друг с другом, лечат Н2-блокаторами гистаминовых рецепторов и прокинетиками в течение 2-4 недель. По усмотрению врача схема лечения может быть дополнена ферментами, средствами, нормализующими перистальтику. Осложненные степени эзофагита со сливающимися язвами, эрозиями, упорной рвотой лечат ингибиторами протонного насоса, прокинетиками. Курс терапии – 1-1,5 месяца.
Эффективность лечения зависит от питания и образа жизни. Если раздражать пищевод запрещенными продуктами, выздоровление может затянуться.
Диета
Коррекцию питания проводят при любой форме и степени эзофагита. Лечить гастроэзофагеальный рефлюкс у ребенка нужно с помощью специальной диеты.
Основные принципы:
- есть нужно небольшими порциями 5-6 раз в день;
- избегать голода и обильных трапез;
- прием пищи осуществляется без спешки и в определенные часы;
- снизить (во время курса терапии исключить) употребление продуктов, вызывающих рефлюкс, – кофе, шоколад, газированные напитки, жиры;
- ограничить овощи с грубой клетчаткой – чеснок, свежий лук, редиску, белокочанную капусту;
- отказаться в период диеты от продуктов, повышающих кислотность, – помидоры, пшено, перловая крупа, соленья, копчености, фастфуд, квас;
- не кушать за 2-3 часа до сна;
- блюда употреблять в теплом виде.
Клинические рекомендации
Клинические рекомендации педиатров базируются на изучении анамнеза, клинико – лабораторных данных и результатах инструментальных исследований. С помощью анамнеза педиатру удается установить наличие дисфагии, симптома мокрого пятна и других типичных проявлений. В ОАК могут обнаруживаться снижение уровня эритроцитов и гемоглобина (при постгеморрагической анемии) или нейтрофильный лейкоцитоз и сдвиг лейкоцитарной формулы влево (при бронхиальной астме).
Врач назначает эндоскопическую диагностику — фиброгастродуоденоскопию, позволяющую обнаружить патологию на слизистой, взять биоматериал для исследования, увидеть анатомические аномалии пищевода, оценить состояние желудка.
Проводится также измерение давления внутри органов ЖКТ, УЗИ, контрастное рентгенографическое исследование, с помощью которого выявляются грыжи, сужения, эвакуаторная дисфункция верхних отделов ЖКТ. Важным показателем является процедура суточного измерения ph внутри пищевода.
Диагностика
Если симптоматика рефлюкс-эзофагита не проходит и усиливается, необходимо провести ребенку диагностическое обследование. Методы диагностики — это рентгенологические исследования, проба на рН и эзофагогастродуоденоскопия.
Рентген проводится с использованием контрастного вещества — сульфата бария, которое позволяет рассмотреть не только пищевод, но и верхние отделы тонкого кишечника и желудка. Проба на рН проводится с помощью трубочки с зондом маленького диаметра. Пациент глотает зонд на сутки, после чего его извлекают и диагностируют взаимосвязь дыхания и рефлюкса. Для проведения эндоскопии применяют длинную трубочку, на конце которой находится камера. Благодаря ей, у врача есть возможность осмотреть все отделы ЖКТ.
Схема лечения
Если гастроэзофагельная рефлюксная болезнь не осложнённая (первая или вторая степень), грудничков лечат простым изменением режима питания:
- Уменьшают порции пищи, нельзя допустить переедание;
- Исключают контакт малыша с табачным дымом;
- Из рациона удаляют цельное молоко.
Если у ребенка наблюдаются обильные и частые срыгивания, это может привести к обезвоживанию и нарушению водно – электролитного баланса. В таких случаях лечение малыша организуется в стационарных условиях с использованием инфузионных растворов.
Для детей не младенческого возраста лечение выбирается узкими специалистами на основании исследований с учетом индивидуальной специфики организма ребенка.
Используют следующие группы медикаментов:
- ИПП – ингибиторы протонной помпы. Блокируют процесс образования соляной кислоты. Применяют Омепразол, Пантапразол. Омепразол рекомендуется использовать для лечения детей с 2 лет.
- Блокаторы H2 – гистаминовых рецепторов. Снижают кислотность желудочного сока. Сюда входят Ранитидин, Фамотидин. Не допускается использовать для лечения детей до 1 года.
- Антациды. Нейтрализуют соляную кислоту, восстанавливают поврежденные зоны слизистой. Назначают Фосфалюгель, Маалокс, Гавискон.
- Прокинетики. Активизируют сокращение мышц желудка, повышают тонус пищеводного сфинктера, нормализуют процесс опорожнения желудка, уменьшают рефлюкс.
- Ферментные лекарственные средства, способствующие перевариванию еды.
- Медикаменты для борьбы с метеоризмом. Рекомендуется использование препарата Меликон.
Вышеуказанные препараты применяются в симптоматической терапии, но не устраняют причину заболевания.
В большинстве случаев третья и четвертая стадия рефлюкс – эзофагита требуют оперативного вмешательства.
Показаниями к операции являются:
- Не результативность продолжительного медикаментозного лечения;
- Сильный болевой синдром (боли не стихают после приема обезболивающих средств);
- Глубокие повреждения слизистой, когда фиксируются множественные эрозии и язвы, занимающие большую протяженность органа;
- Аспирационный синдром;
- Тяжелая обструкция дыхательных путей (осложнение эзофагита).
Операция проводится лапароскопической фундопликацией, в процессе которой производят укрепление сфинктерной мышцы в нижней части пищевода.
Гастроэзофагеальная рефлюксная болезнь у детей: отечественный рабочий протокол 2013 года
На XX Конгрессе детских гастроэнтерологов России и стран СНГ, который проходил в Москве 19–21 марта 2013 г. под эгидой Общества детских гастроэнтерологов России, был принят новый отечественный рабочий протокол диагностики и лечения гастроэзофагеальной рефлюксной болезни (ГЭРБ) у детей. Протокол был подготовлен ведущими специалистами в области детской гастроэнтерологии и прошел широкое обсуждение. Авторы протокола: В. Ф. Приворотский, Н. Е. Луппова, С. В. Бельмер, Ю. С. Апенченко, Н. В. Басалаева, М. М. Гурова, А. А. Звягин, А. А. Камалова, Е. А. Корниенко, А. В. Мызин, Н. В. Герасимова, А. Б. Моисеев, А. А. Нижевич, Д. В. Печкуров, С. Г. Семин, Е. А. Ситникова, Е. С. Дублина, А. И. Хавкин, П. Л. Щербаков, С. И. Эрдес.
Гастроэзофагеальная рефлюксная болезнь (ГЭРБ) — это хроническое рецидивирующее заболевание, характеризующееся определенными пищеводными и внепищеводными клиническими проявлениями и разнообразными морфологическими изменениями слизистой оболочки пищевода вследствие ретроградного заброса в него желудочного или желудочно-кишечного содержимого. Следует сразу отметить некоторые терминологические нюансы. На протяжении многих лет в русском языке использовался термин «гастроэзофагальный», имеющий «классическое» для медицинской терминологии греческое происхождение от слова «gastroesophagalis». Термин «гастроэзофагеальный» пришел в русский язык из английского языка в конце 1990-х гг. в период массового увлечения англоязычными терминами и практически вытеснил первоначальный вариант. Несмотря на то, что первый термин и является правильным с точки зрения медицинской терминологии, вопрос о его возвращении может быть решен только коллегиально в ходе широкого обсуждения.
ГЭРБ — многофакторное заболевание, а непосредственной его причиной является гастроэзофагеальный рефлюкс (ГЭР). ГЭР означает непроизвольное забрасывание желудочного либо желудочно-кишечного содержимого в пищевод, что сопровождается поступлением в пищевод несвойственного ему содержимого, способного вызвать физико-химическое повреждение слизистой оболочки.
Истинная частота ГЭРБ у детей неизвестна. Частота выявления рефлюкс-эзофагита у детей с заболеваниями пищеварительной системы составляет, по данным разных авторов, от 8,7% до 17% [1–3].
Традиционно различают две формы ГЭР.
Физиологический ГЭР (понятие, имеющее в основном теоретическое значение), который встречается у здоровых людей любого возраста, наблюдается чаще после приема пищи и характеризуется частотой не более 50 эпизодов в день при длительности не более 20 с. При этом физиологический ГЭР не имеет клинических эквивалентов и не приводит к формированию рефлюкс-эзофагита.
Патологический ГЭР является основой формирования ГЭРБ, наблюдается в любое время суток, часто не зависит от приема пищи, характеризуется высокой частотой и ведет к повреждению слизистой оболочки пищевода.
Выделяют также кислотный рефлюкс вследствие попадания в него преимущественно желудочного содержимого (главные повреждающие агенты — пепсин и соляная кислота желудка) и щелочной рефлюкс при попадании в пищевод желудочного и дуоденального содержимого (главные повреждающие агенты — желчные кислоты и панкреатические ферменты).
Возникновение патологического ГЭР может быть связано с недостаточностью кардии, нарушением клиренса пищевода, нарушением моторики желудка и двенадцатиперстной кишки. Нарушение клиренса пищевода и гастродуоденальной моторики часто связаны и с нарушением функции вегетативной нервной системы различного происхождения. Важными предрасполагающими факторами развития ГЭРБ являются также ожирение, недифференцированная дисплазия соединительной ткани, скользящая грыжа пищеводного отверстия диафрагмы (СГПОД). Инфицирование и эрадикация Helicobacter pylori (HP) не играют решающей роли в генезе ГЭРБ, что отмечается и в 4-м Маастрихтском консенсусе [4].
Провоцирующими факторами развития ГЭРБ являются нарушение режима и качества питания, состояния, сопровождающиеся повышением интраабдоминального давления (запоры, неадекватная физическая нагрузка, длительное наклонное положение туловища и т. д.), респираторная патология (бронхиальная астма, муковисцидоз, рецидивирующий бронхит и т. д.), некоторые лекарственные препараты (холиноблокаторы, седативные и снотворные средства, β-адреноблокаторы, нитраты и т. д.), курение, алкоголь.
В структуре клинических проявлений ГЭРБ у детей выделяют эзофагеальные и экстраэзофагеальные симптомы. К первым относятся изжога, регургитация, симптом «мокрого пятна», отрыжка, одинофагия, дисфагия. Экстраэзофагеальные симптомы представлены жалобами, свидетельствующими о вовлечении в процесс бронхолегочной системы, ЛОР-органов, сердечно-сосудистой системы, зубной эмали. Кроме того, следствием ГЭРБ может быть нарушение сна.
Наиболее часто у детей встречается ГЭР-ассоциированная бронхолегочная патология (в частности, бронхоообструктивный синдром и бронхиальная астма). Так, по различным данным, частота ГЭР при бронхиальной астме у детей колеблется в диапазоне от 55% до 80% [5]. При этом ГЭР может вызывать развитие респираторных заболеваний двумя путями. Прямой путь обусловлен попаданием аспирационного материала (рефлюксат) в просвет бронхов, что приводит к развитию дискринии, отека и бронхоспазма. При непрямом (неврогенном) механизме дискринии отек и бронхоспазм возникают вследствие рефлекса из нижней трети пищевода, замыкающегося на бронхах по афферентным волокнам блуждающего нерва. Данный рефлекс напрямую зависит от степени выраженности эзофагита.
Следует помнить также о возможных побочных эффектах теофиллинов и глюкокортикоидных гормонов, широко используемых в лечении бронхиальной астмы. Эти препараты снижают тонус кардии, провоцируя тем самым прорыв антирефлюксного барьера.
План обследования при подозрении на ГЭРБ у детей может быть представлен следующим образом.
Обязательные методы исследования:
- Суточный рН-мониторинг пищевода и желудка (при наличии аппаратуры).
- Фиброэзофагогастродуоденоскопия (ФЭГДС) с биопсией (по показаниям).
- Гистологическое исследование биоптатов слизистой оболочки пищевода (не менее двух).
- Контрастная рентгеноскопия верхних отделов желудочно-кишечного тракта (ЖКТ) (при подозрении на структурные изменения ЖКТ, предрасполагающие к ГЭР, СГПОД).
Дополнительные методы исследования:
- Интраэзофагеальная импедансометрия.
- УЗИ пищевода.
- Импульсная осциллометрия дыхательных путей.
- Радиоизотопное исследование пищевода.
- Манометрия пищевода.
- Определение функции внешнего дыхания.
- ЭКГ (в т. ч. холтеровское мониторирование).
Могут быть показаны консультации кардиолога, пульмонолога, ЛОР-врача, стоматолога, ортопеда.
«Золотым стандартом» диагностики патологического ГЭР считается суточное внутрипищеводное рН-мониторирование, позволяющее не только зафиксировать рефлюкс, но и определить степень его выраженности, а также выяснить влияние различных провоцирующих моментов на его возникновение и подобрать адекватную терапию.
При оценке полученных результатов используются принятые во всем мире нормативные показатели, разработанные T. R. DeMeester (табл. 1) [6].
Определяется также индекс рефлюкса (ИР), который представляет собой отношение времени исследования с рН < 4 к общему времени исследования (в%). ГЭР следует считать патологическим, если время, за которое рН достигает 4,0 и ниже, занимает 4,2% всего времени записи, а общее число рефлюксов превышает 50.
Хотя первоначально представленные выше показатели были ориентированы на взрослых и детей старше 12 лет, опыт их применения как в нашей стране, так и за рубежом показал возможность их использования во всех возрастных группах.
Эндоскопическое исследование является определяющим для постановки диагноза ГЭРБ. В ходе исследования есть возможность оценить состояние слизистой оболочки пищевода, а также степень выраженности моторных нарушений в области пищеводно-желудочного перехода. Для наиболее объективной оценки мы предлагаем пользоваться эндоскопическими критериями G. Tytgat (1990) в модификации (табл. 2).
Пример эндоскопического заключения: «Рефлюкс-эзофагит II-В степени».
Хромоэндоскопия с водным раствором Люголя (10 мл 1–4% раствора йодида калия) позволяет более четко определить место для проведения биопсии. Неизмененный многослойный плоский неороговевающий эпителий пищевода после нанесения красителя приобретает черную, темно-коричневую или зеленовато-коричневую окраску. Отсутствие окрашивания эпителия слизистой оболочки наблюдается при выраженном воспалении, дисплазии, метаплазии и раннем раке.
Прицельная биопсия слизистой оболочки пищевода у детей с последующим гистологическим изучением материала проводится по следующим показаниям: 1) расхождение между рентгенологическими и эндоскопическими данными в неясных случаях; 2) при атипичном течении эрозивно-язвенного эзофагита; 3) при подозрении на метапластический процесс в пищеводе (барреттовская трансформация); 4) папилломатоз пищевода; 5) подозрение на малигнизацию опухоли пищевода. В других случаях необходимость биопсии определяется индивидуально. Следует отметить, что только гистологическое исследование позволяет достоверно оценить наличие или отсутствие метапластических изменений слизистой оболочки пищевода. В этой связи рекомендуется максимально широкое проведение биопсии при ГЭРБ.
Рентгенологическое исследование позволяет выявить ГЭР и структурные нарушения со стороны ЖКТ, к нему предрасполагающие. В современных условиях показаниями для рентгенографии является подозрение на аномалии ЖКТ, СГПОД, т. е. она имеет дифференциально диагностическое значение.
Проводится исследование пищевода и желудка с барием в прямой и боковой проекциях и в положении Тренделенбурга с небольшой компрессией брюшной полости. Оценивают проходимость взвеси, диаметр, рельеф слизистой, эластичность стенок, патологические сужения, ампулообразные расширения, перистальтику пищевода, высоту заброса контраста и др.
С помощью контрастной рентгеноскопии есть возможность диагностировать ГЭР (I–IV степеней), а также СГПОД. Следует помнить об ограничениях в проведении рентгеноскопических процедур детям младше 14 лет.
Интраэзофагеальная импедансометрия основана на изменении интраэзофагеального сопротивления в результате ГЭР и в восстановлении его исходного уровня по мере очищения пищевода. Сочетанная рН-импедансометрия является оптимальным методом диагностики ГЭР и позволяет выявить любой его вариант. Сочетанная рН-импедансометрия может быть использована для диагностики патологического ГЭР, исследования пищеводного клиренса, определения среднего объема рефлюктата, диагностики СГПОД, дискинезии пищевода, недостаточности кардии. В ходе исследования также оценивается кислотность желудочного сока в базальную фазу секреции. Можно предположить, что данный метод в будущем займет центральное место в диагностическом процессе.
Следует отметить, что, несмотря на то, что интраэзофагеальная импедансометрия, манометрия пищевода, ультразвуковое исследование пищевода и радионуклидное исследование (желудочно-пищеводная сцинтиграфия) указаны в протоколе, в широкой практической деятельности по различным причинам они применяются достаточно редко.
В качестве классификации ГЭРБ предлагается использовать приведенную ниже рабочую классификацию В. Ф. Приворотского и Н. Е. Лупповой (2006) [7].
Рабочая классификация ГЭРБ у детей
I. Степень выраженности ГЭР (по результатам эндоскопического исследования):
- ГЭР без эзофагита/ГЭР с эзофагитом (I–IV степени);
- степень моторных нарушений в зоне пищеводно-желудочного перехода (А, В, С).
II. Степень выраженности ГЭР (по результатам рентгенологического исследования):
- ГЭР (I–IV степени);
- наличие СГПОД.
III. Степень выраженности клинических проявлений:
- легкая;
- средней степени тяжести;
- тяжелая.
IV. Внепищеводные проявления ГЭРБ:
- бронхолегочные;
- оториноларингологические;
- кардиологические;
- стоматологические.
V. Осложнения ГЭРБ:
- пищевод Барретта;
- стриктура пищевода;
- постгеморрагическая анемия.
Пример диагноза. Диагноз основной: гастроэзофагеальная рефлюксная болезнь (рефлюкс-эзофагит II-В степени), среднетяжелая форма.
Осложнение: постгеморрагическая анемия.
Диагноз сопутствующий: бронхиальная астма, неатопическая, среднетяжелая форма, межприступный период.
Хронический гастродуоденит с повышенной кислотообразующей функцией желудка, НР (-), в стадии клинической субремиссии.
ГЭРБ — гетерогенное заболевание, имеющее различные клинико-морфологические формы. В табл. 3 приводятся пять основных форм заболевания.
В табл. 3 под обозначением «клиническая картина» предполагаются «верхние» диспепсические признаки (изжога, регургитация, отрыжка и т. д.). Под ФЭГДС подразумеваются эндоскопические признаки ГЭР (степень выраженности эзофагита). Под СГПОД подразумеваются эндоскопические и/или рентгенологические признаки аксиальной грыжи. В столбце «гистология» заложены как признаки воспаления слизистой оболочки пищевода, так и признаки метаплазии (дисплазии) эпителия пищевода. В столбце «внепищеводные проявления» находят отражение ГЭР-ассоциированные бронхолегочные заболевания (наиболее часто встречающиеся в детской практике), ЛОР-патология, кардиологические заболевания (нарушения ритма сердца) и др.
Лечение пациентов с ГЭРБ
Лечебные мероприятия при ГЭРБ состоят из трех компонентов: 1) комплекс немедикаментозных воздействий, главным образом нормализация образа жизни, режима дня и питания; 2) консервативная терапия; 3) хирургическая коррекция.
В целом настоящие рекомендации соответствуют практическому руководству по диагностике и лечению детей с ГЭРБ, предложенному Североамериканским обществом детских гастроэнтерологов, гепатологов и диетологов (The North American Society for Pediatric Gastroenterology and Nutrition, North American Society for Pediatric Gastroenterology, Hepatology and Nutrition, NASPGHAN) и Европейским обществом детских гастроэнтерологов, гепатологов и диетологов (The European Society for Paediatric Gastroenterology, Hepatology and Nutrition, ESPGHAN) в 2006 г. [3].
У большинства детей раннего возраста диагноз ГЭРБ выглядит одиозным, однако главный механизм ее (ГЭР) уже сформировался, и у части пациентов появляется специфическая симптоматика разной степени выраженности, что определяет необходимость раннего начала терапии.
На первом этапе лечения необходимо успокоить родителей, обучить их простейшим приемам постуральной терапии и назначить молочную смесь с загустителем. Постуральная терапия (терапия положением) у грудных детей заключается в кормлении ребенка под углом 45–60 градусов, что препятствует регургитации и аэрофагии. Рекомендуется положение на левом боку. В ночное время целесообразно приподнимать головной конец кроватки на 10–15 см.
Что касается диеты, рекомендуется использовать антирефлюксные (АР) смеси, содержащие клейковину рожкового дерева, рисовый крахмал, амилопектин и др.
При обильных срыгиваниях и рвотах вследствие патологического ГЭР у ребенка может развиваться дистрофия, дегидратация, а также селективная недостаточность ряда микронутриентов. Наиболее характерными пищевыми дефицитами является недостаточность K, P, Mg, Fe, витаминов B12, B6, РР, фолиевой кислоты. С этого времени целесообразно использовать элементы парентерального питания с последующей заменой его энтеральным.
Вопрос о комплексном медикаментозном лечении грудных детей с патологическим ГЭР и синдромом срыгиваний решается строго индивидуально, а выбор программы зависит от конкретного случая и не подлежит схематизации.
Лечение детей старшего возраста также начинается с комплекса немедикаментозных методов лечения, приведенных в табл. 4.
Основными лекарственными препаратами, применяемыми в настоящее время для лечения ГЭРБ у детей, являются антацидные, антирефлюксные (альгинаты) и антисекреторные средства (ингибиторы протонной помпы (ИПП) и блокаторы Н2-гистаминовых рецепторов (Н2ГБ)). Антисекреторные средства являются основной лекарственной группой в лечении ГЭРБ у детей, кроме пациентов с эпизодически возникающими симптомами.
Антисекреторные препараты
В большинстве случаев ГЭРБ в качестве средств первой линии терапии рассматриваются ИПП. В то же время следует отметить, что назначение долгосрочной терапии ИПП без установленного диагноза ГЭРБ нежелательно. В настоящее время в России применение большинства ИПП и Н2ГБ разрешено у детей старше 12 лет.
Препарат эзомепразола Нексиум в гранулах и пеллетах (10 мг) разрешен к применению у детей с возраста 1 год. Он зарегистрирован в РФ как средство лечения ГЭРБ у детей. Эффективность его применения в столь раннем возрасте имеет серьезную доказательную базу. Пациентам с массой тела более 10 кг, но менее 20 кг Нексиум назначается по 10 мг один раз в сутки, пациентам с массой тела 20 кг и более — по 10–20 мг один раз в сутки в течение 8 недель. Эзомепразол в таблетках по 20–40 мг применяется у детей старше 12 лет.
Препарат рабепразола Париет также может назначаться детям с 12-летного возраста.
При длительной терапии следует применять минимальную эффективную дозу препарата. В большинстве случаев достаточно однократного приема ИПП в сутки. ИПП не следует назначать детям в возрасте до 1 года. Длительность терапии ИПП составляет 8 нед.
Существенным недостатком Н2ГБ является развитие тахифилаксии и толерантности при длительной терапии. Для Н2ГБ характерно быстрое начало действия, в связи с чем, подобно антацидам, они могут быть эффективны при приеме «по требованию», однако требуют постепенной отмены во избежание эффекта «рикошета». Н2ГБ следует назначать при невозможности назначения ИПП.
Прокинетические препараты
Хотя методами доказательной медицины и не было получено веских данных о клинической эффективности прокинетиков при ГЭРБ, однако положительный опыт их практического применения не позволяет отказаться от их использования. Хотя в рекомендациях NASPGHAN/ESPGHAN и указывается на побочные действия прокинетических препаратов, реально они наблюдаются крайне редко. Для курсового лечения ГЭРБ применяется антагонист допаминовых рецепторов домперидон (Мотилиум) и агонист опиатных рецепторов тримебутин (Тримедат).
Алюминийсодержащие антациды и альгинаты
Алюминийсодержащие антациды и альгинаты эффективны в режиме терапии «по требованию» при эпизодической изжоге. Длительное использование антацидов при ГЭРБ не рекомендуется. Особенно осторожность следует соблюдать при назначении антацидов на длительный срок детям раннего возраста.
Лечение ГЭР без эзофагита, эндоскопически негативный вариант ГЭРБ
Лечение ГЭР без эзофагита, эндоскопически негативный вариант ГЭРБ предусматривает применение а) антацидных препаратов, преимущественно в виде геля или суспензии: Фосфалюгель, Маалокс, Альмагель и др.; б) антирефлюксных средств (альгинаты — Гевискон); в) прокинетиков: домперидон (Мотилиум, Мотилак, Мотониум), тримебутин (Тримедат); г) симптоматической терапии (например, лечение ГЭР-ассоциированной респираторной патологии).
Следует отметить, что, согласно совместным рекомендациям NASPGHAN и ESPGHAN 2009 года по диагностике и лечению ГЭРБ у детей, основой терапии всех вариантов ГЭР (включая неэрозивные формы), кроме пациентов со спорадическими симптомами, являются кислотоподавляющие препараты (ИПП и Н2ГБ).
Лечение ГЭРБ с рефлюкс-эзофагитом
При ГЭРБ с рефлюкс-эзофагитом применяют антисекреторные препараты (ИПП эзомепразол — Нексиум, омепразол — Лосек, Омез, Гастрозол, Ультоп и др.; рабепразол — Париет) в соответствии с возрастными рекомендациями. Дополнительными средствами являются: а) антациды; б) антирефлюксные средства (альгинаты — Гевискон); в) прокинетики; г) симптоматическая терапия.
Примером базисной лечебной программы может быть следующий вариант: Нексиум — 10–20 мг/сутки однократно в течение 8 недель (см. возрастные дозировки) или рабепразол (Париет) в дозе 10–20 мг/сутки однократно — три недели; Фосфалюгель три недели или Гевискон (Гевискон-форте) по 5,0 мг 3 раза в день после еды — 2 недели; Мотилиум — три-четыре недели.
Учитывая разноречивые сведения о взаимосвязи инфицирования НР и развития ГЭРБ у детей, решение об антихеликобактерной терапии у НР-позитивных пациентов принимается строго индивидуально.
Кроме того, у многих пациентов может быть целесообразным назначение нейротропной терапии, принимая во внимание значимость состояния нервной системы, вегетативного отдела, в генезе ГЭР, включая вазоактивные препараты (Кавинтон (винпоцетин), циннаризин и др.), ноотропные препараты (Пантогам, Ноотропил и др.), препараты комплексного действия (Инстенон, Фенибут, глицин и др.) Необходимость подключения данного вида терапии решаются совместно с неврологами.
Третий компонент комплексной программы лечения — использование физиотерапевтических методик, направленных на коррекцию моторных нарушений за счет стимуляции гладкой мускулатуры пищевода (СМТ-форез с Церукалом на область эпигастрия) и вегетативного дисбаланса за счет улучшения церебральной и спинальной гемодинамики (дециметровая терапия на воротниковую зону, «электросон»). Весьма активно могут использоваться также фитотерапия и бальнеотерапия.
Рекомендуется назначение следующих травяных сборов:
- трава чистотела — 10,0 г, трава тысячелистника — 20,0 г, цветки ромашки — 20,0 г, трава зверобоя — 20,0 г; настой принимать 1–2 стакана в день;
- ромашка аптечная — 5,0 г, цветки календулы лекарственной — 20,0 г, листья мать-и-мачехи — 20,0 г; настой принимать по 1 столовой ложке 3–4 раза в день за 15–20 мин до еды;
- ромашка аптечная — 5,0 г, трава зверобоя — 20,0 г, листья подорожника большого — 20,0 г; настой принимать по 1 столовой ложке 3–4 раза в день за 15–20 мин до еды.
Из минеральных вод предпочтительны слабоминерализованные щелочные воды, такие как Екатерингофская, Боржоми, Славяновская, Смирновская и т. д., которые назначаются в теплом и дегазированном виде за 30–40 мин до еды в течение 4 недель. После приема минеральной воды больному целесообразно полежать, что обеспечивает более длительный контакт воды со слизистой оболочкой желудка; для усиления лечебного эффекта можно рекомендовать прием минеральной воды в положении лежа через трубочку.
Детям с ГЭРБ в период ремиссии рекомендуется санаторно-курортное лечение в санаториях желудочно-кишечного профиля. Наиболее показаны для таких больных специализированные санатории: «Дюны» в Ленинградской области, санатории в Кисловодске, Пятигорске, Ессентуках и т. д.
Хирургическая коррекция
Показания к хирургической коррекции при ГЭРБ в общем виде могут быть представлены следующим образом:
- Выраженная симптоматика ГЭРБ, существенно снижающая качество жизни больного, несмотря на неоднократные курсы медикаментозной антирефлюксной терапии.
- Рецидивирующая ГЭР-ассоциированная респираторная патология.
- Длительно сохраняющаяся эндоскопическая картина рефлюкс-эзофагита III–IV степени на фоне неоднократных курсов терапии.
- Осложнения ГЭРБ (кровотечения, стриктуры, пищевод Барретта).
- Сочетание ГЭРБ со скользящей грыжей пищеводного отверстия диафрагмы.
У детей наиболее часто применяется фундопликация по Ниссену, реже операции по Талю, Дору, Тоупе. В последние годы активно внедряется лапароскопическая фундопликация.
Вопросы диспансеризации ГЭРБ в педиатрической практике до конца не разработаны. Необходимо учитывать, что ГЭРБ — это хроническое рецидивирующее заболевание, что предполагает необходимость наблюдения педиатром или гастроэнтерологом за этой группой детей до перевода их во взрослую сеть. Наблюдение осуществляет участковый педиатр, гастроэнтеролог поликлиники или районный гастроэнтеролог. По показаниям — консультации следующих специалистов: кардиолога, пульмонолога, ЛОР-врача, стоматолога, ортопеда. Частота осмотров — определяется клинико-эндоскопическими данными и составляет не менее двух раз в год. Частота проведения ФЭГДС определяется индивидуально, исходя из клинико-анамнестических данных, результатов предшествующих эндоскопических исследований и длительности клинической ремиссии.
Таким образом, разработанный протокол определяет на основе доказательной базы наиболее эффективные диагностические и лечебные мероприятия при ГЭРБ у детей, а также оптимальный алгоритм действий для практического врача.
Литература
- Коваленко А. А., Бельмер С. В. Гастроэзофагеальная рефлюксная болезнь // Лечащий Врач. 2008; 1: 14–18.
- Van Soest E. M., Dieleman J. P., Siersema P. D., Sturkenboom M. C., Kuipers E. J. Increasing incidence of Barrett’s oesophagus in the general population // Gut. 2005; 54 (8): 1062–1066.
- Vandenplas Y., Rudolph C. D., Di Lorenzo C., Hassall E., Liptak G., Mazur L. et al. Pediatric gastroesophageal reflux clinical practice guidelines: joint recommendations of the North American Society for Pediatric Gastroenterology, Hepatology and Nutrition (NASPGHAN) and the European Society for Pediatric Gastroenterology, Hepatology and Nutrition (ESPGHAN) // J Pediatr Gastroenterol Nutr. 2009; 49: 498–547.
- Malfertheiner P., Megraud F., O’Morain C. A., Atherton J., Axon A. T., Bazzoli F., Gensini G. F., Gisbert J. P., Graham D. Y., Rokkas T., El-Omar E. M., Kuipers E. J. European Helicobacter Study Group. Management of Helicobacter pylori infection — the Maastricht IV/Florence Consensus Report // Gut. 2012; 61 (5): 646–64. doi: 10.1136/gutjnl-2012–302084.
- Thakkar K., Boatright R. O., Gilger M. A., El-Serag H. B. Gastroesophageal reflux and asthma in children: a systematic review // Pediatrics. 2010; 125 (4): e925–930.
- Campos G. M., Peters J. H., DeMeester T. R., Oberg S., Crookes P. F., Mason R. J. The pattern of esophageal acid exposure in gastroesophageal reflux disease influences the severity of the disease // Arch Surg. 1999; 134 (8): 882–887.
- Приворотский В. Ф., Луппова Н. Е. Кислотозависимые заболевания у детей (клиническая картина, диагностика, лечение). Учеб. пособие. 2-е изд., испр. и доп. СПб.: Изд. дом СПбМАПО, 2005.136 с.
С. В. Бельмер*, 1, доктор медицинских наук, профессор В. Ф. Приворотский**, доктор медицинских наук, профессор
*ГБОУ ВПО РНИМУ им. Н. И. Пирогова МЗ РФ, Москва **СПб ГБУЗ Консультативно-диагностический центр для детей, Санкт-Петербург
1 Контактная информация
Народные средства
Для лечения эзофагита у детей эффективны фиточаи и отвары из целебных трав. Перед употреблением рецептов народной медицины обязательно нужно проверить реакцию организма малыша на используемые составы и консультироваться с врачом.
Сбор из чабреца и алтея
В равных количествах берется чабрец и корневища алтея. 40 г сбора заливают 250 мл кипятка и настаивают 2 часа.
Настойка из мяты, валерианы и чистотела
Готовят травяной сбор из мяты, валерианы, чистотела (2:2:1). 20 г сбора заливают 250 мл кипятка и греют на водяной бане 20 минут.
Настойка укропа
2 ч. Л. Молотых семян укропа заливают 200 мл кипятка, настаивают 3 часа. Настой употребляют после процеживания, 3 раза в день по 1 ст. л. перед едой.
Полезна сладкая вода или вода на цветочном меду (1 ст. Л. Продукта на 1/3 теплой воды), которую готовят на ночь, и дают ребенку по утрам.
Профилактика
Для предупреждения развития эзофагита у детей нужно следить за их образом жизни и режимом. Нельзя курить при ребенке, подросткам нужно объяснить вред курения и спиртных напитков для организма. В рацион малыша должны включаться только полезные продукты, нужно больше свежих овощей, фруктов.
Кормить ребенка необходимо после проверки температуры каши, напитков. Не допускается употребление очень горячей или холодной пищи. Для избегания химических ожогов бытовую химию нужно хранить в недоступном для детей месте. В период лечения рекомендуется щадящая диета. Советуются регулярные осмотры у узких специалистов, что уделит возможность своевременно обнаружить и лечить патологию, предупреждая вероятные осложнения.
Все родители должны помнить, что заниматься самолечением опасно для здоровья ребенка.
Характерные симптомы рефлюкс-эзофагита
С момента возникновения рефлюкса и последующего развития эзофагита, у ребенка появляется разнообразная симптоматика, которую важно вовремя заметить, чтобы предотвратить дальнейшие тяжелые осложнения. Самые частые из них:
- Изжога — характерное проявление рефлюкса. Она возникает независимо от приема пищи и при любой физической нагрузке.
- Боли, жжение в верхней части живота во время или после еды приводят к тому, что ребенок перестает есть, становится беспокойным, плаксивым. Эти боли усиливаются в положении сидя или лежа, при различных движениях или небольших физических нагрузках.
- Со временем появляется неприятный запах изо рта даже при наличии здоровых зубов. Впоследствии молочные зубы у ребенка рано разрушаются.
- Замедление роста при частых срыгиваниях.
Диета
Для детей грудного возраста оптимальным вариантом является грудное вскармливание. В меню добавляют загустители пищи (кукурузный, картофельный, рисовый крахмал). Это поможет, чтобы еда не перетекла из желудка в пищевод. Согласно версии американских ученых, в пищу ребенка от 0 до 3 месяцев, можно добавить максимум 1 столовую ложку загустителя на 30 мл жидкости.
Для детей дошкольного возраста и подростков применяют щадящую диету. Рацион составляют с учетом того, чтобы прием пищи был регулярным и дробленным. Питаться нужно 6 раз за день, маленькими порциями в точно установленное время.
Ребенок должен питаться только свежеприготовленными блюдами из продуктов, которые легко перевариваются. Нужно исключить бобовые, волокнистые продукты, фрукты с кожицей.
Использовать все напитки и блюда нужно в теплом (негорячем) виде, поскольку воспаленная слизистая чувствительна к температуре используемой еды.
В рацион советуется включить супы из круп, овощные бульоны, отваренные и измельченные мясо и рыбу, протертые каши, кисели. Нельзя давать ребенку наваристые супы, острые, пряные, кислые блюда. Запрещается использование конфет с красителями, шоколада, фаст – фуда, колбасы, свежего хлеба, сдобных изделий, газированных напитков. Воду нужно давать понемножку, но регулярно.
Лечение эзофагита у детей осложняется тем, что маленькие пациенты затрудняются объяснить, что их беспокоит. Родители должны быть внимательны к поведению ребенка, при первых же признаках проблем с пищеварением обратиться к специалисту. Своевременное лечение ребенка предотвращает переход заболевания на более сложную степень развития, уделяет возможность быстро и эффективно вылечить ребенка с использованием лекарственных средств.
ГЭР у новорожденных
Обратный заброс незначительного количества пищи из желудка в пищевод у грудных детей до 3-х месяцев считается нормальным явлением. Это связано с не окончательно развитым нижним отделом пищевода, небольшим размером желудка и его формой в виде шара. Зачастую рефлюкс у малышей первого года жизни не нуждается в особом лечении и проходит постепенно и самостоятельно с введением в рацион твердой пищи.
Нередко возникает ГЭР у младенцев при имеющейся несостоятельности механизмов, отвечающих за рефлюкс. Причиной данного отклонения служит вегетативная дисфункция, обусловленная гипоксией головного мозга вследствие тяжелых родов и неблагоприятно протекающей беременности. Зачастую груднички срыгивают, когда у мамы большой и быстрый поток молока. Ребенок не успевает его глотать и в результате захлебывается и срыгивает. Это чаще наблюдается при неправильном охвате маленьким ротиком соска, в результате чего происходит заглатывание воздуха.
Заброс желудочного содержимого и повторное его заглатывание характерно для синдрома руминации. Это опасно тем, что ребенок может поперхнуться своим языком или пальцами. Синдром встречается у малышей от двух месяцев до двенадцати, но бывали случаи, когда руминация наблюдалась у детей от шести лет и старше. Наличие у школьников этого синдрома обусловлено тревогой, повышенной нервозностью, проблемами в школе или напряженной обстановкой в семье.